Стационар: ул. Фортунатовская дом 1, корп.10
Плантарный фасциит
Подошвенная фасция — это тонкое соединительно-тканное образование на подошвенной поверхности стопы, играющее очень важную роль поддержания нормальном формы стопы.
Перед тем, как приступить к изучению данного материала, вы, возможно, захотите более подробно ознакомиться с нормальной анатомией подошвенной фасции.
Подошвенная фасция — это тонкое соединительно-тканное образование на подошвенной поверхности стопы, играющее очень важную роль поддержания нормальном формы стопы.
Суффикс «ит» обычно применяется для образования существительных, соответствующих воспалительным заболеваниям того или иного органа человеческого тела. Гастрит, например, означает воспалительное заболевания желудка. Термин «подошвенный фасциит», таким образом, означает воспаление подошвенной фасции.
Это, однако, на самом деле не так. Исследования показывают, что никакого воспалительного процесса здесь вовсе не бывает, либо он выражен минимально. Поэтому и нестероидные противовоспалительные препараты (НПВС), например, ибупрофен, у пациентов с подошвенным фасциитом оказываются неэффективными, за исключением, разве что, ранней стадии заболевания (когда минимально выраженные явления воспаления все же присутствуют). На самом деле подошвенный фасциит является дегенеративным заболеваниям, поэтому более точным термином для него был бы термин «подошвенная фасциопатия». Под дегенеративным процессом мы подразумеваем «износ и разрыв». Нарушение нормальных регенеративных процессов в организме приводит к развитию болевого синдрома. Из тонкого и прочного фиброзного пучка подошвенная фасция превращается в утолщенное и относительно непрочное образование.
Обращающиеся к нам пациенты нередко говорят, что у них есть пяточная шпора и именно она является источником их проблем. В прошлом именно с ней связывали развитие подошвенного фасциита, однако на сегодняшний день эта теория опровергнута. «Пяточные шпоры» есть у значительного числа из нас и сегодня они считаются лишь случайной находкой на рентгенограммах и ничем другим.
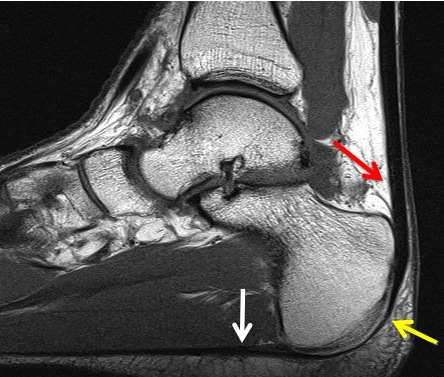
Непрерывность волокон (желтая стрелка) подошвенной фасции (белая стрелка) и ахиллова сухожилия (красная стрелка)
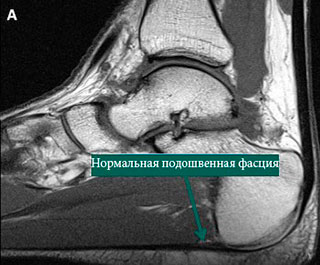
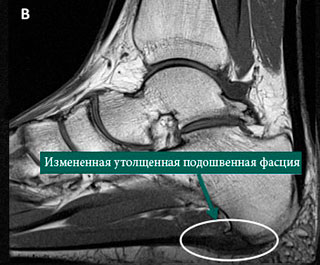
МРТ заднего отдела стопы: А – нормальная подошвенная фасция, В – измененная подошвенная фасция, соответствующая клинике подошвенного фасциита
Факторы риска подошвенного фасциита включают:
- Ожирение — условия для перегрузки подошвенной фасции
- Длительное стояние — возможно повреждение подошвенной фасции
- Ношение обуви без поддержки сводов стопы при ходьбе по твердым поверхностям
- Старший возраст — наиболее часто подошвенный фасциит встречается в возрасте 40-60 лет
- Нагрузки — некоторые виды активности и занятий спортом, например, бег или спортивная аэробика, сопряжены с более высокими нагрузками на задний отдел стопы
- Избыточное натяжение икроножной мышцы — дополнительная нагрузка на подошвенную фасцию
- Изменение биомеханики стопы — плоскостопие или высокий свод стопы предрасполагают к развитию подошвенного фасциита
Наиболее распространенным симптомом подошвенного фасциита является боль.
Для подошвенного фасциита может быть характерно следующее:
- Боль наиболее выражена в утренние часы (сразу после того, как вы встаете с постели)
- Боль усиливается после некоторого периода покоя, сидения, когда вы встаете и начинаете идти (постстатическая дискинезия)
- Боль поначалу уменьшается после того, как вы расходитесь
- Боль выражена тем сильнее, чем дольше вы находитесь на ногах
- Боль локализуется по подошвенной поверхности внутреннего края стопы (изнутри пяточной кости)
- Ноющая, острая, колющая, жгучая или пульсирующая боль
- Боль в области обеих стоп бывает редко
- Избыточное натяжение или судороги в икроножных мышцах в анамнезе
- Боль в области ахиллова сухожилия в анамнезе
В ходе физикального обследования пациенты отмечают локальную болезненность в определенной точке на подошвенной поверхности пяточной области. Нередко у пациентов выявляется избыточное натяжение икроножной мышцы.
Задачей сбора анамнеза и физикального обследования является исключение другой патологии подошвенной поверхности пяточной области. Другими источниками болевых ощущений в этой области могут быть:
- Грыжа межпозвонкового диска и ишиалгия
- Туннельный синдром предплюсны
- Стрессовый перелом пяточной кости
- Стрессовое повреждение пяточной кости (реактивные изменения костной ткани, но не перелом)
- Сдавление нервов, например, наружного пяточного нерва (импинджмент нерва Бакстера)
- Остеоартроз подтаранного сустава
- Атрофия жировой подушки стопы
- Инфекция
- Системные воспалительные заболевания — ревматоидный артрит, синдром Рейтера, анкилозирующий спондилит, подагра
- Синдром нагрузочной пяточной боли
- Разрыв подошвенной фасции
- Объемное образование (опухоль)
Диагноз основывается на данных анамнеза и результатах клинического обследования. У большинства пациентов имеет место «классическая» клиническая картина и характерные объективные признаки.
Рентгенография
Необходимость в рентгенографии возникает редко, разве что при нетипичной клинической картине или для исключения другой патологии стопы.
УЗИ
УЗИ является быстрым и безопасным методом исследования, позволяющим подтвердить диагноз.
МРТ
МРТ является наиболее информативным методом диагностики заболевания и исключения другой патологии стопы, например, стрессового перелома пяточной кости.
МРТ позволяет выявить следующие изменения:
- Утолщение подошвенной фасции
- Признаки повреждения или разрыва подошвенной фасции
- Повреждения хряща (артроз)
- Реактивные костные изменения (стрессовый ответ)
- Синовит (воспаление и накопление жидкости в полости сустава)
- Воспалительные изменения и отек мягких тканей
- Воспаление синовиальных сумок (бурсит)
- Другую патологию
Да, боль может принять хронический характер и стать более выраженной, однако бывает это нечасто, поскольку заболевание имеет тенденцию к самоограничению и у большинства пациентов в конце концов наступает улучшение.
Изредка может наступить разрыв подошвенной фасции (частичный или полный).
Для облегчения собственных болевых ощущений человек может изменять характер своей походки, что приводит к изменениям биомеханики других суставов. Результатом этого могут стать проблемы с голеностопным, коленным, тазобедренным суставами или позвоночником.
Консервативное лечение направлено на устранение болевых ощущений и возвращение к полноценной активной жизни.
Консервативное лечение всегда должно быть первой линией терапии. Варианты его включают:
Модификация активности
Воздержание в течение некоторого периода времени от занятий спортом или теми видами упражнений, которые стали причиной развития симптоматики. Исключение высокоинтенсивных видов нагрузок. Снижение продолжительности стояния или ходьбы по твердым поверхностям.
Обувь
Ношение обуви с амортизирующей пяточной частью.
Ортезирование
Использование мягких подпяточников, работающих в качестве дополнительных амортизаторов.
Использование ортопедических стелек, помогающих перераспределить нагрузку по всей площади подошвы.
Шинирование
Использование ночных шин, позволяющих удерживать подошвенную фасцию и икроножную мышцу в состоянии натяжения.
Иммобилизация
В некоторых случаях может быть показана иммобилизация ботинком, допускающим возможность ходьбы, на срок 4 недели.
Нестероидные противовоспалительные препараты
Прием нестероидных противовоспалительных препаратов позволяет уменьшить выраженность дискомфортных ощущений на самых ранних стадиях подошвенного фасциита, когда имеют место минимально выраженные явления воспаления. Однако у большинства пациентов никаких явлений воспаления не бывает и поэтому НПВП у них не работают.
Физиотерапия
Упражнения, направленные на растяжение икроножной мышцы и подошвенной фасции, позволяют снизить перегрузку фасции.
Также уменьшить выраженность симптомов помогают упражнения, направленные на укрепление собственных мышц стопы, а также общеукрепляющие упражнения для нижних конечностей.
Время
Подошвенный фасциит у большинства пациентов является самоограничивающимся состоянием. Продолжительность заболевания может составлять 1 год или более.
Экстракорпоральная ударно-волновая терапия (ЭУВТ)
Это относительно новая методика и свидетельств о долговременной ее эффективности в тех или иных случаях пока недостаточно. Ее использование показано при продолжительности симптоматики более 6 месяцев. При меньшей продолжительности заболевания использование метода может привести к усугублению симптоматики.
Ударные волны приводят к формированию микроразрывов в подошвенной фасции, которые в свою очередь стимулируют развитие воспалительного (регенеративного) ответа. Проводится 3 курса ЭУВТ с интервалами в 1-2 недели. В процесс лечения пациентам не рекомендуется принимать НПВП. Сама по себе данная процедура достаточно болезненна. У большинства пациентов эти болевые ощущения ограничиваются только продолжительностью сеанса, которая составляет около 5 минут. Мы говорим здесь об этом не для того, чтобы отговорить вас, но с тем, чтобы предупредить.
Осложнениями процедуры могут быть кровоизлияния, отек, боль, онемение или ощущения мурашек и очень редко — разрыв подошвенной фасции. Метод не гарантирует избавление от болевых ощущений.
Локальная инъекционная терапия в лечении подошвенного фасциита применяется редко ввиду большого числа неудовлетворительных результатов и низкой эффективности. У некоторых пациентов она может принести кратковременное облегчение, однако чаще всего эффективность ее невысока, а риск осложнений, например, разрыва подошвенной фасции и атрофии жировой подушки (утрата естественного амортизатора заднего отдела стопы), достаточно значителен.
Инъекционное введение препаратов под лучевым контролем
В исключительных случаях в точку прикрепления подошвенной фасции к пяточной кости возможно введение местного анестетика и глюкокортикоида. Процедура выполняется в условиях краткосрочной анестезии и под флюороскопическим контролем.
Глюкокортикоиды позволяют купировать явления воспаления. Поскольку в большинстве хронических случаев воспалительных явлений не бывает, то и эффекта от инъекционной терапии не будет.
Игольная терапия
Смысл метода состоит во введении в зону болезненности под контролем УЗИ нескольких тонких игл. Они вызывают кровотечение в зоне поражения фасции, что, как и ЭУВТ, стимулирует развитие воспалительного репаративного ответа. Результаты метода непредсказуемы, однако число осложнений минимально.
Хирургическое лечение может быть показано пациентам, у которых оказалось неэффективным лечение консервативное. При подошвенном фасциите необходимость в хирургическом лечение возникает очень редко.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Проксимальный релиз медиальной головки икроножной мышцы
Проксимальный релиз медиальной головки икроножной мышцы может быть эффективным у пациентов с подошвенным фасциитом и избыточным натяжением икроножной мышцы, у которых оказалось неэффективным консервативное лечение. Эффективность операции у таких пациентов достигает 80%.
Операция выполняется через небольшой доступ длиной 2 см на задней поверхности коленного сустава и заключается в рассечении внутренней головки икроножной мышцы. Это приводит к удлинению мышцы и уменьшению натяжения ахиллова сухожилия и подошвенной фасции.
Операция выполняется под местной анестезией в сочетании с кратковременной внутривенной седацией. Пациенты выписываются домой уже в день в операции. Поскольку разрез очень маленький, а операция заключается в рассечении, собственно, не самой мышцы, а ее фасции, пациенты сразу могут ходить без костылей и садиться за руль уже через 4-5 дней. В течение 2 недель после операции рекомендуется заниматься упражнениями, направленными на растяжение икроножной мышцы, которые позволяют сохранить достигнутый операцией эффект удлинения мышцы.
Субъективно эффект после проведенной операции пациенты отмечают примерно через 6-8 недель.
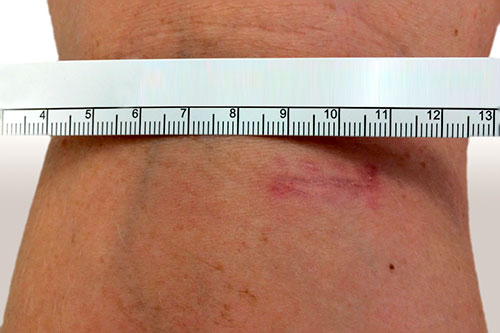
Вид послеоперационного рубца после проксимального релиза
медиальной головки икроножной мышцы
Релиз подошвенной фасции
Релиз подошвенной фасции в нашей клинике применяется редко ввиду высокого риска таких осложнений, как разрыв подошвенной фасции, проваливание продольного свода стопы и хронический болевой синдром.
Вы должны понимать, что осложнения того или иного заболевания могут развиваться как после, так и в отсутствие оперативного лечения.
Возможные осложнения консервативного лечения включают:
- Усиление болевых ощущений
- Разрыв подошвенной фасции
- Изменение походки — изменение всей кинематической цепи, влекущее за собой проблемы с голеностопным, коленным, тазобедренным суставами и позвоночником
Осложнения могут возникать при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
Возможные осложнения любого хирургического вмешательства включают:
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- Необходимость повторных вмешательств
- Комплексный регионарный болевой синдром
- Проблемы с заживлением раны
- Болезненный послеоперационный рубец
- Длительно сохраняющийся болевой синдром
Специфические осложнения проксимального релиза икроножной мышцы включают:
- Повреждение подкожного нерва
ПРИВЕДЕННЫЙ ВЫШЕ СПИСОК ОСЛОЖНЕНИЙ ДАЛЕКО НЕ ПОЛНЫЙ И ПРЕДСТАВЛЕН ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ
Пожалуйста, ознакомьтесь с информацией, касающейся того, с чем вы можете столкнуться после операции, в соответствующем разделе нашего сайта.
Вы должны понимать, что ниже представлен лишь примерный план реабилитации, в то время, как у каждого пациента процесс выздоровления проходит по-своему. Данная информация призвана помочь вам понять суть своего состояния, возможности лечения и реабилитации. Приведенные нами временные рамки — это лишь минимум, и, принимая решение в пользу оперативного лечения, вы должны иметь ввиду, что в вашем случае процесс заживления и реабилитации может продлиться дольше.
Ранний послеоперационный период
После проксимального релиза медиальной головки икроножной мышцы:
На задней поверхности коленного сустава у вас будет небольшая водонепроницаемая повязка. Мы не рекомендуем снимать ее до следующего визита к врачу.
В течение 2 недель после операции не рекомендуется подвергать рану контакту с водой. Для принятия душа рекомендуется пользоваться специальным герметичным мешком.
Большинство пациентов после операции могут самостоятельно передвигаться без каких-либо вспомогательных средств опоры. При операциях на обеих нижних конечностях вам, возможно, понадобятся костыли. Физиотерапевт перед выпиской расскажет вам, как правильно ими пользоваться. Пожалуйста, позаботьтесь о том, чтобы после операции кто-либо смог отвезти вас домой. Как можно раньше необходимо начать упражнения, направленные на растяжение икроножной мышцы. Уровень физической активности можно постепенно увеличивать по мере купирования болевых ощущений.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка. Если раны полностью зажили, то мы вам расскажем, как правильно массажировать ткани в области вмешательства. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
На данном этапе вас могут направить в отделение физиотерапии для начала ранней реабилитации и начала упражнений, направленных на восстановление прочности ахиллова сухожилия.
Шесть недель после операции
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния. Также вы должны отметить и уменьшение болевых ощущений.
Три месяца после операции
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Как долго продолжается операция?
Это, наверное, самый частый вопрос, который задается хирургам. Общая продолжительность вмешательства — это не просто время от начала разреза до последнего шва. К примеру, путешествие самолетом, — это тоже не то время, которое вы проведете в воздухе, оно включает и регистрацию на рейс, и предполетный досмотр, и процесс посадки/высадки.
Поэтому приведенные ниже временные промежутки являются лишь ориентировочными.
Проксимальный релиз медиальной головки икроножной мышцы:
15 минут
Когда мне можно сесть за руль?
Проксимальный релиз медиальной головки икроножной мышцы:
Большинство пациентов могут сесть за руль уже через 2 недели после операции. Более подробная информация представлена ниже.
Наши рекомендации по этом поводу представлены выше и здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
Когда я могу вернуться к работе?
Проксимальный релиз медиальной головки икроножной мышцы:
Большинство пациентов возвращаются на работу в течение 3-5 дней после операции.
Каким должен быть окончательный результат?
Проксимальный релиз медиальной головки икроножной мышцы:
Исчезновение болевых ощущений и возвращение к занятиям спортом в течение 3-6 месяцев у 80% пациентов.

 Лечение стопы и голеностопного сустава в Москве
Лечение стопы и голеностопного сустава в Москве
