Стационар: ул. Фортунатовская дом 1, корп.10
Артроз голеностопного сустава
Остеоартроз голеностопного сустава — это дегенеративное поражение голеностопного сустава.
Более подробная информация, касающаяся голеностопного сустава, представлена в разделе, посвященном анатомии стопы и голеностопного сустава.
Остеоартроз — это заболевание, характеризующееся повреждением суставного хряща. Суставной хрящ покрывает сочленяющиеся друг с другом (образующие сустав) поверхности костей. Он обеспечивает плавное и свободное скольжение суставных поверхностей друг относительно друга. Повреждение хряща делает суставные поверхности неровными, усиливает их взаимное трение и, как следствие, приводит к их быстрому изнашиванию. Это, в свою очередь, становится причиной воспаления, болевых ощущений и деформации сустава.
Остеоартроз голеностопного сустава — это дегенеративное поражение голеностопного сустава.

Модель голеностопного сустава
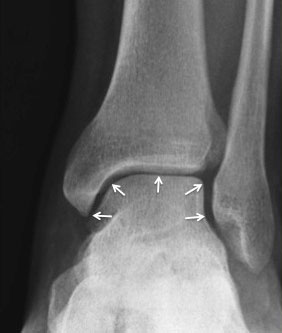
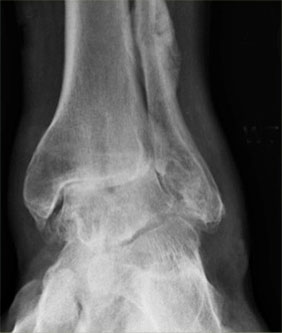
А — рентгенограмма нормального голеностопного сустава (белыми стрелками отмечена суставная щель, представляющая на самом деле суставной хрящ); В — рентгенограмма пациента с тяжелым дегенеративным поражением голеностопного сустава.
Причиной остеоартроза голеностопного сустава является любое состояние, сопровождающееся повреждением суставного хряща (суставной поверхности).
Наиболее распространенные причины остеоартроза голеностопного сустава:
- первичный остеоартроз (лежащая в основе его развития причина остается неизвестной);
- ревматоидный артрит/воспалительные заболевания;
- посттравматический остеоартроз (после перелома или повреждения связок в области голеностопного сустава);
- инфекционное поражение сустава (септический артрит);
- подагра/псевдоподагра;
- аваскулярный некроз таранной кости;
- гемофилия.
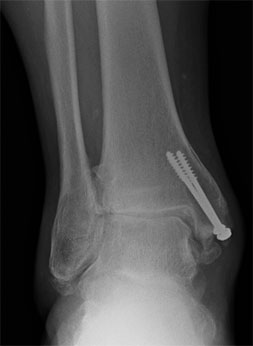
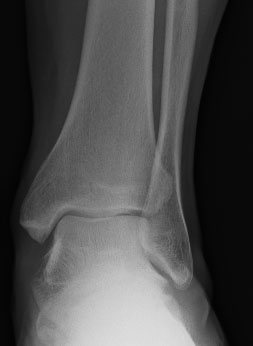
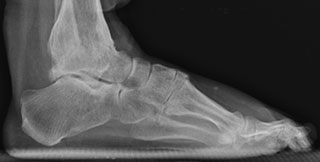
На данной рентгенограмме представлен случай посттравматического остеоартроза голеностопного сустава у пациента, перенесшего ранее перелом в области сустава (видны винты, фиксирующие внутреннюю лодыжку). Другой голеностопный сустав в норме.
Типичная симптоматика остеоартроза голеностопного сустава включает:
- Боль:
- болезненная скованность движений по утрам;
- увеличение объема движений и уменьшение болевых ощущений с началом активности, позднее боль становится постоянной;
- усиление боли в холодную и сырую погоду;
- усиление боли при нагрузке, стоянии или ходьбе;
- ограничение физической активности (уменьшение расстояния прогулок, невозможность заниматься спортом);
- хромота.
- Отек.
- Уменьшение объема движений (контрактура), особенно тыльного сгибания стопы.
- Изменение формы сустава (деформация).
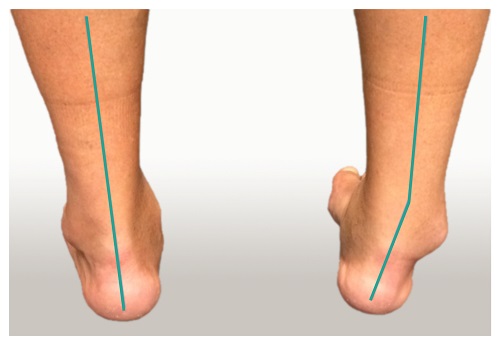
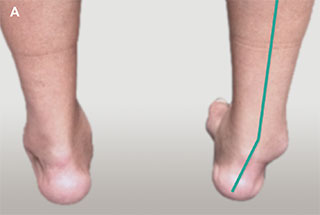
Внешний вид ног пациента с двусторонним остеоартрозом голеностопных суставов, более выраженным справа. Обратите внимание на видимую деформацию голеностопного сустава (зеленые линии).
Дополнительные методы исследования помогают подтвердить диагноз, оценить степень тяжести заболевания и могут быть использованы в ходе предоперационного планирования.
Рентгенография
Рентгенография, выполненная в положении стоя, является быстрым и эффективным методом исследования, позволяющим подтвердить диагноз остеоартроза голеностопного сустава. На ранних стадиях заболевания, когда имеет место воспалительный процесс без явных признаков структурных изменений сустава, рентгенограммы могут не выявить патологии. Большинство же пациентов обращаются за помощью уже со в той или иной степени выраженными структурными изменениями.
Рентгенологические признаки остеоартроза включают следующие изменения:
- сужение суставной щели;
- субхондральный склероз;
- субхондральные кисты;
- остеофиты;
- деформация (изменение формы сустава).
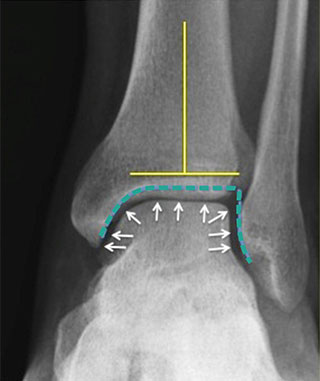
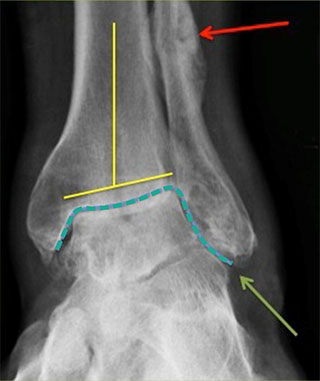
А — нормальный голеностопный сустав (желтыми линиями обозначены нормальные взаимоотношения оси большеберцовой кости и суставной щели голеностопного сустава — они взаимно перпендикулярны; белыми стрелками обозначена нормальная суставная щель, а зеленым пунктиром — нормальная граница голеностопного сустава). В — дегенеративно измененный голеностопный сустав. Желтые линии отражают явно выраженную угловую деформацию сустава; красной стрелкой отмечен сросшийся перелом малоберцовой кости, сформировавшийся на фоне ее перегрузки; зеленой стрелкой отмечена зона импинджмента (соударения) наружной лодыжки с наружной стенкой пяточной кости; зеленым пунктиром отмечена облитерированная в данном случае суставная щель.
МРТ
МРТ позволяет получить высококачественные статичные изображения тканей сустава. Она полезна при проведении предоперационного планирования и исключения другой патологии заднего отдела стопы. Также она эффективна для оценки процесса заживления.
МРТ наиболее информативна в отношении диагностики:
- дефектов суставного хряща;
- реактивных изменений костного мозга;
- выпота в полость сустава;
- синовита;
- повреждений связок;
- поражений сухожилий (теносиновиты, разрывы);
- любых других патологических изменений.
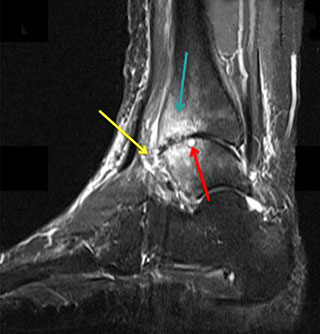
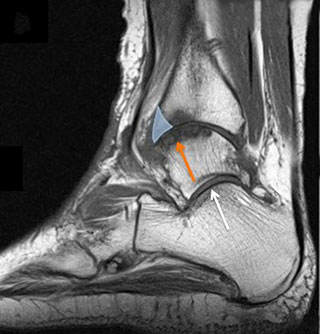
А — МР-томограмма при остеоартрозе голеностопного сустава: реактивные изменения костного мозга (зеленая стрелка), синовит (желтая стрелка), субхондральная киста (красная стрелка). В — МР-томограмма при остеоартрозе голеностопного сустава: передний остеофит (отмечен голубым треугольником) является причиной импинджмента и ограничения движений, видны реактивные изменения костного мозга (оранжевая стрелка), подтаранный сустав выглядит нормально (белая стрелка).
КТ
Компьютерная томография (КТ) обеспечивает нас очень подробной информацией, касающейся структуры костей; в этом отношении она значительно информативнее рентгенографии.
КТ может быть показана в следующих случаях:
- необходимость в трехмерном изображении голеностопного сустава;
- предоперационное планирование;
- оценка расположения относительно сустава металлических конструкций (винтов и пластин);
- оценка состояния смежных суставов;
- оценка характера заживления кости (сращения).
УЗИ
УЗИ является быстрым, безболезненным и неинвазивным методом оценки состояния мягкотканных анатомических структур.
УЗИ информативно в отношении диагностики:
- воспалительных изменений внутренней выстилки сустава (синовита);
- выпота (свободной жидкости) в полости сустава;
- патологических изменений окружающих сустав мягкотканных структур (например, теносиновитов).
Костная сцинтиграфия
Костная сцинтиграфия является неспецифичным методом диагностики. Она основана на регистрации захвата фармакологического препарата, меченного радиоактивным изотопом, тканями человеческого тела, отличающимися высокой метаболической активностью, например в области активно текущего воспалительного или инфекционного процесса. Результаты исследования не дают нам возможности поставить диагноз, однако позволяют подтвердить наличие патологического процесса.
Исследование выполняется при наличии на то специальных показаний.
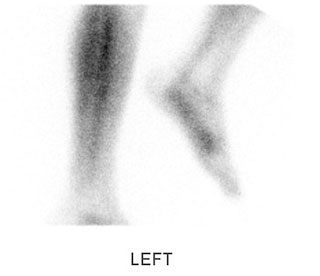
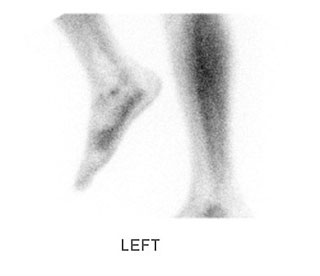
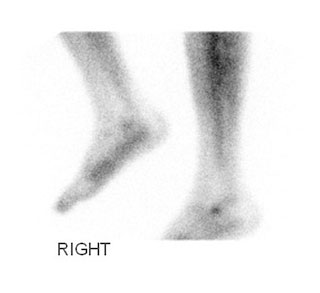
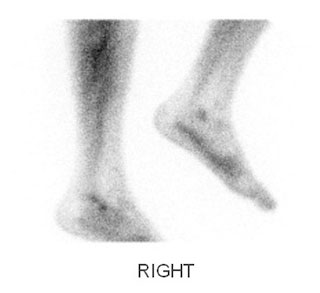
Результат сцинтиграфии, отражающий усиление захвата изотопа в области стопы
Течение остеоартроза голеностопного сустава весьма вариабельно, некоторые пациенты отмечают достаточно быстрое прогрессирование, тогда как у других этот процесс может занимать многие годы.
Изменения сустава, связанные с остеоартрозом, необратимы. Сустав уже никогда не станет таким, каким он был раньше. Однако далеко не всегда дегенеративные изменения проявляют себя клинически. Некоторые пациенты отмечают снижение подвижности сустава при минимально выраженных болевых ощущениях, они легко справляются с этой проблемой за счет модификации собственной активности. Другие же пациенты описывают выраженный болевой синдром и значительные ограничения активности.
К ортопеду, специализирующемуся в хирургии голеностопного сустава и стопы, вам следует обратиться при наличии у вас одного или более из следующих состояний:
- боль, снижающая качество вашей жизни;
- боль, отражающаяся на вашей трудоспособности;
- усиление испытываемых вами болевых ощущений;
- боль в ночное время;
- боль в состоянии покоя;
- невозможность заниматься теми или иными физическими упражнениями или видами спорта на том уровне, на котором вам бы хотелось;
- развитие деформации стопы или голеностопного сустава;
- появление отека, причины которого вы не знаете;
- вы не знаете, чтó у вас (что является причиной ваших симптомов);
- неэффективность консервативных мероприятий (покой, время, прием противовоспалительных препаратов и физиотерапия);
- проблемы с подбором и ношением обуви.
По мере прогрессирования деформации, снижения подвижности сустава в процесс вовлекаются соседние суставы, где также развиваются дегенеративные изменения.
В медицине принято классифицировать те или иные патологические состояния. Делается это по следующим причинам:
- оценка тяжести состояния;
- точность ведения медицинской документации;
- оценка динамики заболевания;
- возможность общения с коллегами «на одном языке»;
- в некоторых случаях — оценка прогноза заболевания;
- в некоторых случаях — выбор тактики лечения.
Существует несколько классификационных систем дегенеративного поражения суставов. Мы в своей практике используем следующую классификацию, основанную на выявленных рентгенологических изменениях сустава:
- минимальное сужение или отсутствие сужения рентгенологической щели сустава;
- минимальное сужение суставной щели с формированием краевых остеофитов;
- явное сужение суставной щели, выраженный остеофитоз;
- отсутствие рентгенологической суставной щели.
По мере прогрессирования остеоартроза его рентгенологическая стадия увеличивается.
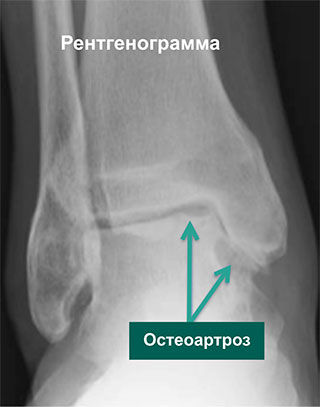
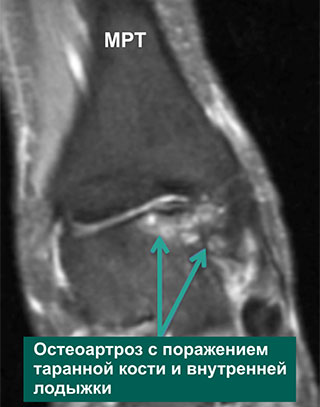
Рентгенограмма и МР-томограмма одного и того же пациента с локальным дегенеративным поражением голеностопного сустава. Со временем заболевание будет прогрессировать, поражая другие отделы сустава
В задачи консервативного лечения остеоартроза голеностопного сустава входят купирование болевых ощущений и возвращение к полноценной активной жизни, в т. ч. по возможности — к занятиям спортом. Наиболее эффективно оно на ранних стадиях заболевания.
Консервативное лечение всегда должно служить первой линией терапии. Варианты его следующие:
Модификация активности
Временный перерыв в занятиях теми видами спорта или активности, которые стали причиной развития симптомов. Отказ от высокоинтенсивных нагрузок, связанных с перегрузкой, скручиванием или сгибанием.
Смена обуви
Ношение высоких ботинок, обеспечивающих дополнительную поддержку голеностопного сустава. Использование обуви с закругленной подошвой также позволит уменьшить выраженность симптомов.
Ортопедические стельки и ортезы
Фиксирующие голеностопный сустав брейсы обеспечивают дополнительную поддержку и стабилизацию голеностопного сустава и позволяют уменьшить выраженность болевых ощущений, особенно при физических нагрузках и занятиях спортом. Индивидуальные ортезы, повторяющие форму голеностопного сустава, в сочетании с ортопедическими стельками также позволяют эффективно уменьшить выраженность болевых ощущений.
Нестероидные противовоспалительные препараты
Назначение нестероидных противовоспалительных препаратов позволяет снизить выраженность дискомфортных ощущений за счет купирования явлений воспаления у пациентов с остеоартрозом голеностопного сустава.
Анальгетики
Прием парацетамола и других обезболивающих препаратов позволяет уменьшить выраженность болевых ощущений.
Физиотерапия
Физиотерапевтические мероприятия направлены на укрепление мышц, расположенных не только в непосредственной близости к суставу, но и всех остальных мышц. Результаты их вариабельны и на самом деле зависят от тяжести заболевания. При выраженной тугоподвижности и повреждении сустава физиотерапия может только усугубить симптоматику. Ваш лечащий врач расскажет о том, что вам можно, а что — нет.
Вспомогательные средства опоры
Использование при ходьбе вспомогательных средств опоры (трости) позволяет разгрузить пораженный сегмент конечности.
Коррекция веса
Также обеспечивает разгрузку пораженного сегмента конечности.
Пищевые добавки
На сегодняшний день среди пациентов с дегенеративным поражением суставов набирает популярность использование различных хондропротекторов. Нормальный суставной хрящ содержит в себе такие вещества, как глюкозамин и хондроитин. Считается, что прием содержащих эти вещества препаратов позволяет улучшить состояние поврежденных участков хряща.
В ходе проведенных на эту тему многочисленных клинических исследований были получены самые различные результаты, однако в целом на их основании можно предположить, что глюкозамин и хондроитин достаточно эффективны. Если вы раздумываете о том, чтобы начать принимать глюкозамин, то мы рекомендуем глюкозамин в комбинации с хондроитином. Если по истечении 3 месяцев приема улучшение не наступит, прием лучше прекратить. Если же вы заметите улучшение, то прием можно продолжить.
Не забывайте, что хондропротекторы также могут вызывать побочные эффекты, и перед началом приема лучше обсудить его целесообразность со своим лечащим врачом.
Другие варианты лечения
Нет ни одного метода лечения, который бы раз и навсегда, быстро и эффективно излечивал остеоартроз. Поэтому медицинская наука и практикующие врачи ни на миг не останавливаются в поиске новых, более эффективных методов лечения этого заболевания.
Появляются новые методы лечения, которые быстро набирают популярность, однако по прошествии нескольких лет устаревают или выходят из моды, так и не оправдав возложенных на них надежд.
В условиях нашей клиники мы не применяем и не проводим апробацию каких-либо новых методик лечения остеоартроза. Вместе с тем мы рекомендуем с осторожностью относиться к любым относительно малоизученным методам лечения, доказательств эффективности которых может быть недостаточно или не быть вовсе. Пациенты, соглашающиеся на эти новые методы лечения, должны понимать, что они делают это на свой собственный страх и риск.
Существует несколько вариантов лечения, включающих локальную инъекционную терапию остеоартроза голеностопного сустава.
Локальное инъекционное введение глюкокортикоида и местного анестетика и реадрессация сустава под лучевым контролем в условиях общей анестезии
Такое введение препаратов используется как с лечебной, так и с диагностической целью. Глюкокортикоиды позволяют снизить выраженность воспаления и купировать болевые ощущения. Местный анестетик вызывает анестезию той или иной области тела на период от 12 до 48 часов.
Эффективность глюкокортикоидов в отношении купирования болевых ощущений предсказать сложно, однако их применение характеризуется достаточно низким риском осложнений и с этой точки зрения выглядит весьма заманчивым вариантом лечения, к возможностям которого имеет смысл прибегнуть до того, как будет сделан выбор в пользу более инвазивного хирургического вмешательства. Эффект местных анестетиков, наоборот, достаточно предсказуем. Если в суставе имеется причинная зона повреждения, то анестетик полностью купирует имеющиеся симптомы на период от 12 до 48 часов. Если купирования симптомов не произойдет, то возникает вопрос о корректности поставленного диагноза.
Глюкокортикоиды при непосредственном введении в пораженный остеоартрозом сустав уменьшают явления воспаления и снижают выраженность болевых ощущений. Они наиболее эффективны на ранних стадиях заболевания.
Практически все внутрисуставные инъекции в нашей клинике мы проводим в условиях краткосрочной (1 минута) общей анестезии, поскольку сам процесс введения препарата в больной сустав достаточно неприятен. Пока вы будете спать, в сустав под рентгенологическим контролем будет введена небольшая игла. После чего в полость сустава вводится небольшой объем рентгенконтрастного препарата. Делается это для того, чтобы убедиться, что игла находится в полости сустава. Затем по игле вводится смесь глюкокортикоида и бупивакаина (длительно действующий местный анестетик). Подобная техника введения препаратов абсолютно безболезненна для пациентов и максимально эффективна с клинической точки зрения, поскольку у нас не возникает сомнений относительно того, куда был введен препарат.
Местный анестетик вызывает анестезию области тела, куда он вводится, продолжающуюся в течение 12–48 часов. Такое действие анестетика является хорошо предсказуемым, тогда как продолжительность действия глюкокортикоида предсказать невозможно. Это может быть месяц, несколько месяцев или даже год и более.
Также вместе с инъекционным введением препаратов выполняется редрессация сустава, целью которой являются растяжение капсулы сустава и увеличение объема движений.
Инъекции выполняются с интервалами не менее 6 месяцев.
Более подробная информация, касающаяся локальной инъекционной терапии и возможных ее осложнений, представлена здесь.
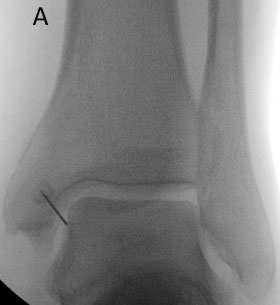
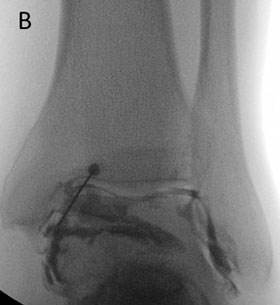
А — введение иглы в голеностопный сустав; В — правильность положения иглы подтверждается введением в полость сустава рентгенконтрастного препарата.
Введение под лучевым контролем протезов синовиальной жидкости
В здоровом суставе всегда содержится небольшое количество жидкости, выполняющей роль смазки. Это синовиальная жидкость. Основным компонентом синовиальной жидкости является вещество, называемое гиалуроновой кислотой. Эта кислота не только выполняет роль смазки, но также обладает амортизационными свойствами, оптимизируя распределение приходящейся на сустав нагрузки.
Показано, что у людей с дегенеративными поражениями суставов содержание гиалуроновой кислоты в синовиальной жидкости уменьшается.
Протезы синовиальной жидкости представляют собой препараты гиалуроновой кислоты, которые вводятся в полость пораженных остеоартрозом суставов. Процедура выполняется так же, как и введение глюкокортикоидов, т. е. в условиях общей анестезии и под лучевым контролем.
Более подробная информация, касающаяся локальной инъекционной терапии и возможных ее осложнений, представлена здесь.
Оперативное лечение показано пациентам, у которых оказалось неэффективным лечение консервативное.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Существует несколько вариантов оперативного лечения, каждый из которых выбирается исходя из индивидуальных особенностей пациента и стадии заболевания. На ранних стадиях заболевания может быть показана артроскопическая санация голеностопного сустава, тогда как при тяжелых деформациях может потребоваться артродез.
Артроскопическая санация голеностопного сустава
Эта операция может быть показана пациентам с минимально или умеренно выраженным дегенеративным поражением сустава. Вмешательство обеспечивает не только прямую визуализацию суставных поверхностей (диагностика), но также дает возможность выполнить ту или иную лечебную манипуляцию, как то:
- удаление дебриса из полости сустава;
- удаление свободных суставных тел;
- удаление воспаленных тканей;
- удаление нестабильных фрагментов суставных поверхностей;
- иссечение передних остеофитов в области голеностопного сустава.
Операция проводится через небольшие доступы (порты), в условиях краткосрочной общей анестезии и является, по сути, «амбулаторной».
Надлодыжечная остеотомия
Эта операция показана очень ограниченной категории пациентов.
Операция может быть рекомендована пациентам, которым не показана артроскопическая санация голеностопного сустава или она оказалась неэффективна, однако степень поражения сустава такова, что артродез/эндопротезирование сустава еще не показано. Операция заключается в пересечении (остеотомии) большеберцовой кости выше уровня голеностопного сустава и восстановлении приемлемой оси сустава. Целью операции являются перемещение вектора нагрузки на более здоровую часть сустава и тем самым — разгрузка его поврежденной части. В некоторых случаях с этой же целью может быть показана остеотомия пяточной кости.
В идеале для выполнения остеотомии у пациента должны быть:
- практически нормальный объем движений в суставе;
- минимально выраженная деформация сустава;
- фокальное (не более 1 зоны) повреждение суставного хряща, площадь которого не превышает 50% общей площади суставной поверхности.
Противопоказания к корригирующей остеотомии:
- терминальная (4-я) стадия дегенеративного поражения сустава;
- нестабильность заднего отдела стопы;
- острый или хронический инфекционный процесс;
- нарушение кровообращения (сосудистая недостаточность) или иннервации;
- нейрогенная артропатия (артропатия Шарко);
- некомплаентный (в отношении послеоперационной реабилитации, связанной с временным исключением нагрузки) пациент;
- курение;
- низкое качество костной ткани (тяжелый остеопороз, ревматоидный артрит).
Артродез голеностопного сустава
Артродез голеностопного сустава позволяет добиться отличных результатов в отношении купирования боли и возвращения к обычной повседневной активности.
Операция заключается в удалении всех поврежденных частей сустава (хряща) и создании условий для сращения образующих сустав костей, т. е. замыкании сустава. Отсутствие сустава означает отсутствие движений и, следовательно, исчезновение боли. Целью операции является устранение болевых ощущений ценой подвижности сустава.
Большинство пациентов с тревогой воспринимают мысль о замыкании сустава, когда впервые слышат о такой операции. Это вполне понятно — ведь сустав создан для того, чтобы двигаться. А замыкание сустава — это полная противоположность его подвижности, что кажется противоестественным.
К счастью, голеностопный сустав и стопа включают в себя несколько суставов, обладающих схожей функциональностью, т. е. обеспечивающих тыльное и подошвенное сгибание стопы. Объем движений в этих суставах вполне достаточен, чтобы компенсировать в повседневной жизни отсутствие подвижности голеностопного сустава.
Научные исследования доказали тот факт, что характер походки после артродеза голеностопного сустава, выполненного по поводу выраженного его дегенеративного поражения, улучшается. Вопреки расхожему мнению, после артродеза голеностопного сустава вы, скорее всего, даже не будете хромать — у вас будет нормальная или практически нормальная походка.
Операция обычно выполняется с использованием минимально инвазивных методик, например артроскопии. При выраженной деформации может быть показано открытое вмешательство. Операция проводится в условиях общей анестезии, и ближайшую после операции ночь пациенты обычно проводят в клинике.
Основным отдаленным осложнением артродеза голеностопного сустава является дегенеративное поражение смежных суставов, особенно сустава, расположенного непосредственно под голеностопным, — подтаранного сустава. Согласно данным исследований, частота подтаранного артроза составляет 10–50%. В большинстве случаев клинически он себя практически никак не проявляет. Основным осложнением ближайшего послеоперационного периода является формирование ложного сустава (когда кости не срастаются друг с другом). Частота этого осложнения составляет около 10%. В подобных случаях операция повторяется и дополняется костной пластикой с целью стимуляции заживления, в результате чего у большинства пациентов в конце концов наступает сращение.
Артродез голеностопного сустава в настоящее время остается золотым стандартом лечения терминальной стадии остеоартроза голеностопного сустава.
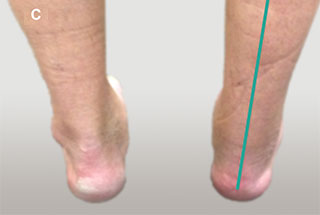
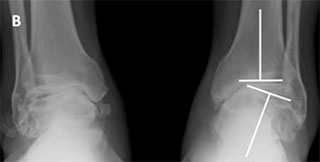
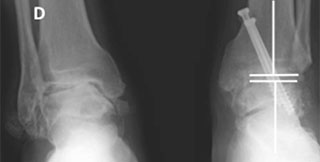
А — на данном фото представлена деформация правого голеностопного сустава, явившаяся результатом его дегенеративного поражения. В — рентгенограммы с признаками тяжелого дегенеративного поражения голеностопных суставов, сопровождающегося изменением их нормальной биомеханической оси. С — внешний вид голеностопного сустава через 10 недель после операции. D — рентгенограмма после артродеза голеностопного сустава; достигнута коррекция измененной биомеханической оси сустава.
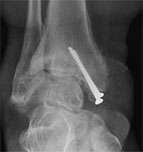
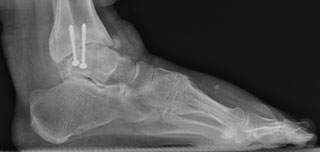
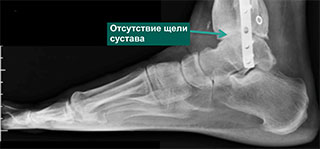
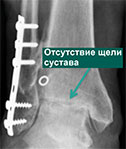
Рентгенограммы голеностопного сустава: А — с признаками тяжелого посттравматического дегенеративного поражения; В — после удовлетворительной коррекции деформации и артродеза голеностопного сустава (использованные при артродезе фиксирующие винты в данном случае были удалены по просьбе пациента).
Эндопротезирование голеностопного сустава
Тотальное эндопротезирование тазобедренного сустава по поводу остеоартроза было предложено в 1960-х годах и приобрело популярность благодаря работам доктора Чанли. Такой метод лечения позволил избавить пациентов от боли и добиться значительного улучшения качества их жизни. За последние 50 лет прогресс в этой области просто невероятен. Во многом изменилась и продолжает меняться техника тотального замещения тазобедренного сустава. Отличные и хорошие исходы лечения через 10 лет после операции достигают 99%, через 15 — 90%. Бесспорно, это очень хорошие результаты.
Естественно, ортопеды стали стремиться повторить успехи тотального эндопротезирования тазобедренного сустава применительно и к другим суставам.
В 1970 году было начато тотальное эндопротезирование коленного сустава, хотя даже на сегодняшний день ему не удается добиться таких же результатов, как при эндопротезировании тазобедренного сустава. 10-летняя выживаемость протезов коленного сустава составляет только 95%.
1990-е годы положили начало применению тотального эндопротезирования и голеностопного сустава. В течение следующих 20 лет разработано несколько различных типов протезов, а последние 5 лет благодаря неостанавливающемуся прогрессу и значительным достижениям науки и технологии ознаменовались появлением нового поколения протезов голеностопного сустава, которые позволяют добиться отличного результата как в отношении восстановления свободной и безболезненной подвижности голеностопного сустава, так и в плане возвращения пациентов к полноценной активной жизни.
Тотальное эндопротезирование голеностопного сустава ставит перед собой задачи улучшения функции сустава за счет восстановления его формы, уменьшения выраженности болевого синдрома и сохранения объема движений в суставе.
Современные эндопротезы голеностопного сустава характеризуются резекцией минимального объема костной ткани и используют самые последние технологии.
Чего мы можем добиться за счет эндопротезирования голеностопного сустава?
- возможности ранней нагрузки на стопу уже через 2 недели после операции (в отличие от артродеза голеностопного сустава, при котором нагрузка обычно исключается на срок 8 недель);
- восстановления нормальной подвижности и функции голеностопного сустава;
- минимизации риска дегенеративного поражения смежных суставов.
Кому может быть показано эндопротезирование голеностопного сустава?
- пациентам с первичным и посттравматическим остеоартрозом голеностопного сустава;
- пациентам с ревматоидным или другими воспалительными артритами;
- пациентам, которым показан артродез голеностопного сустава, однако отказывающимся от него.
Противопоказания к эндопротезированию голеностопного сустава:
- локальный/системный инфекционный процесс, который может привести к инфицированию эндопротеза;
- инфекционное поражение сустава в анамнезе (относительное противопоказание);
- дефекты и низкое качество костной ткани;
- незрелость костей скелета;
- выраженная нестабильность или деформация большеберцовой и таранной костей (если только они не поддаются коррекции);
- болезнь Шарко;
- несостоятельность мышц или нейромышечные заболевания с поражением соответствующей конечности;
- тяжелый остеопороз;
- тяжелый неврологический дефицит или сосудистая недостаточность нижней конечности.
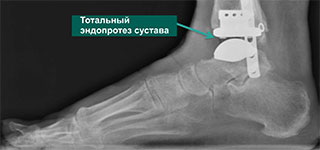
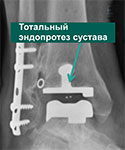
А и В — рентгенограммы пациента с посттравматическим остеоартрозом голеностопного сустава. С и D — рентгенограммы этого же пациента после тотального эндопротезирования голеностопного сустава.
Необходимо понимать, что осложнения могут развиваться на фоне исходного заболевания как при оперативном, так и при консервативном его лечении.
Возможные осложнения консервативного лечения включают:
- усиление болевого синдрома;
- усиление контрактуры сустава;
- усиление деформации;
- дегенеративное поражение смежных суставов;
- возникновение болевого синдрома другой локализации, например в коленном, тазобедренном суставе или нижней части спины (в связи с изменением походки и включением компенсаторных механизмов).
Осложнения могут возникать при любых хирургических вмешательствах. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
Возможные осложнения любого хирургического вмешательства включают:
- риски и осложнения анестезии;
- кровотечение;
- инфекцию (поверхностную и глубокую);
- тромбозы;
- при малоинвазивных вмешательствах иногда бывает необходимо отказаться от малоинвазивной методики и перейти на открытую — в случаях, к примеру, когда хирург понимает, что открытая операция позволит добиться более благоприятного результата;
- невозможность полной коррекции деформации (особенно при длительно существующих деформациях);
- необходимость повторных вмешательств (ревизионных или следующих этапов оперативного лечения);
- сохраняющийся болевой синдром;
- комплексный регионарный болевой синдром;
- повреждение нервных стволов;
- проблемы с заживлением раны.
Возможные осложнения санационной артроскопии голеностопного сустава:
- локальная болезненность в области артроскопического порта;
- онемение кожи тыльной поверхности стопы (обычно проходящее).
Возможные осложнения надлодыжечной остеотомии:
- замедленная консолидация;
- ложный сустав;
- консолидация в порочном положении;
- повреждение сухожилий или связок.
Возможные осложнения артродеза голеностопного сустава:
- замедленная консолидация;
- ложный сустав;
- в отдаленном периоде — дегенеративное поражение смежных суставов.</li >
Возможные осложнения тотального эндопротезирования голеностопного сустава:
- интраоперационный перелом;
- нестабильность компонентов протеза;
- глубокая перипротезная инфекция;
- износ вкладыша;
- кистозные изменения костей;
- оссификация тканей в области вмешательства;
- неэффективная коррекция деформации;
- несостоятельность протеза, требующая ревизионного эндопротезирования;
- несостоятельность протеза, требующая панартродеза стопы с обширной костной пластикой либо без таковой.
Приведенный выше список осложнений далеко не полный и представлен лишь для ознакомления
Пожалуйста, ознакомьтесь с информацией, касающейся того, с чем вы можете столкнуться после операции, в соответствующем разделе нашего сайта.
Вы должны понимать, что ниже представлен лишь примерный план реабилитации, в то время как у каждого пациента процесс выздоровления проходит по-своему. Данная информация призвана помочь вам понять суть своего состояния, возможности лечения и реабилитации. Приведенные нами временные рамки — это лишь минимум, и, принимая решение в пользу оперативного лечения, вы должны иметь в виду, что в вашем случае процесс заживления и реабилитации может быть более длительным.
Ранний послеоперационный период
Все операции по поводу остеоартроза голеностопного сустава выполняются в условиях общей анестезии.
Артроскопическая санация голеностопного сустава:
После артроскопии голеностопного сустава на передней поверхности сустава у вас будет небольшая водонепроницаемая наклейка, закрывающая артроскопические порты, поверх которой будет наложена повязка. Эту повязку мы рекомендуем не снимать в течение 48 часов, а подлежащие наклейки — не трогать до следующей перевязки, которая выполняется через 2 недели после операции. В течение первых 2 недель мы не рекомендуем подвергать повязку действию влаги. Для принятия душа рекомендуется использовать специальный герметичный мешок.
Нагрузка на стопу зависит от того, какие вмешательства были выполнены в ходе артроскопии. Большинству пациентов в течение первых 48 часов разрешается ходить с использованием костылей, слегка касаясь стопой пола, а затем нагружать стопу по мере переносимости, на костылях или без них. Подробные инструкции на этот счет вы получите при выписке из клиники. Позаботьтесь о том, чтобы кто-нибудь смог отвезти вас домой. Движения в голеностопном суставе необходимо начинать как можно раньше. Нагрузку на стопу можно увеличивать по мере купирования болевых ощущений.
Дополнение в отношении надлодыжечной остеотомии, артродеза голеностопного сустава и тотального эндопротезирования:
В течение первых двух недель после операции голеностопный сустав будет фиксирован задней гипсовой шиной. Первую ночь после операции вы проведете в клинике, на следующий день мы повторим антибиотикопрофилактику.
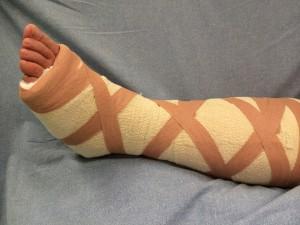
Послеоперационная иммобилизация
Не снимайте шину до следующей перевязки, которая состоится через несколько дней после операции.
Примерно в течение 6–8 недель после операции вам нельзя нагружать конечность. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени.
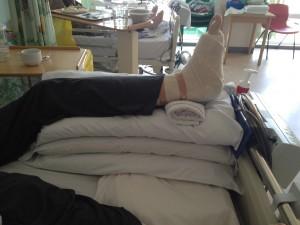
Возвышенное положение стопы
У большинства людей дома, конечно же, нет функциональной кровати, как на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопу подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу — при необходимости он может назначить вам антикоагулянты.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка. Вам будет разрешено ненадолго садиться за руль, однако лишь в том случае, если оперирована левая нога и машина у вас с автоматической трансмиссией. Если же оперирована правая нога, то садиться за руль мы советуем не раньше чем через 6–8 недель после операции.
После артроскопии голеностопного сустава:
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния, однако некоторый отек может сохраняться до 3–4 месяцев после операции. Если раны полностью зажили, то мы расскажем вам, как правильно массажировать ткани в области вмешательства. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться специальным гелем, который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
На данном этапе мы можем направить вас в отделение реабилитации. И это наиболее ранний срок, когда вы можете вернуться к своей работе.
Дополнение в отношении надлодыжечной остеотомии и артродеза голеностопного сустава:
На данном этапе, если послеоперационный отек уже в значительной мере купируется, мы разрешим вам чаще опускать стопу вниз, но рекомендуем по возможности всё еще держать ее бóльшую часть времени в горизонтальном положении. Еще на 4–6 недель голеностопный сустав будет иммобилизирован жесткой повязкой. Нагрузка в этот период по-прежнему запрещена. Вы можете совершать короткие прогулки на улице, насколько это позволят вам ваши болевые ощущения и отек.
Дополнение в отношении тотального эндопротезирования голеностопного сустава:
На данном этапе, если послеоперационный отек уже в значительной мере купируется, мы разрешим вам чаще опускать стопу вниз, но рекомендуем по возможности всё еще держать ее бóльшую часть времени в горизонтальном положении. Мы предоставим вам специальный ботинок для ходьбы, в котором вам разрешается ходить на костылях, касаясь стопой пола. Также на этом этапе начинаются упражнения, направленные на восстановление подвижности голеностопного сустава.
Шесть недель после операции
Санационная артроскопия голеностопного сустава:
Значительное уменьшение выраженности отека и болевых ощущений. Вы сможете начать носить нормальную обувь (насколько это позволит отек), однако мы рекомендуем в этот период носить обувь с жесткой подошвой. В течение ближайших 3–6 месяцев вам предстоят занятия лечебной физкультурой, которые позволят добиться наиболее оптимального результата проведенного хирургического вмешательства.
Дополнение в отношении надлодыжечной остеотомии и артродеза голеностопного сустава:
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния, однако некоторый отек может сохраняться до 4–6 месяцев после операции.
В зависимости от результатов рентгенологического контроля вам будет рекомендовано использовать ортопедический ботинок, допускающий возможность нагрузки на оперированную стопу, либо будет продолжена иммобилизация, и нагрузка на стопу по-прежнему будет исключена.
При удовлетворительных результатах рентгенологического контроля и полном заживлении послеоперационных ран будут рекомендованы массаж мягких тканей в зоне операции и десенситизация рубца. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться специальным кремом, который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
Дополнение в отношении тотального эндопротезирования голеностопного сустава:
На данном этапе вы уже будете ходить в ортопедическом ботинке, фиксирующем голеностопный сустав, с полной нагрузкой на стопу. В течение последующих 4 недель вы постепенно перейдете на ношение обычной обуви. В течение ближайших 3–6 месяцев вам предстоят занятия лечебной физкультурой, которые позволят добиться наиболее оптимального результата проведенного хирургического вмешательства.
Три месяца после операции
Санационная артроскопия голеностопного сустава:
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Надлодыжечная остеотомия и артродез голеностопного сустава:
Контрольная рентгенография, на которой должны быть признаки консолидации.
Тотальное эндопротезирование голеностопного сустава:
Контрольная рентгенография, которая должна подтвердить правильное положение компонентов протеза. Ввиду недостаточного количества данных, касающихся отдаленных результатов эндопротезирования голеностопного сустава, пациенты, перенесшие эту операцию, осматриваются регулярно с периодичностью 1 раз в год.
Как долго продолжается операция?
Это, наверное, самый частый вопрос, который задается хирургам. Общая продолжительность вмешательства — это не просто время от начала разреза до последнего шва. К примеру, путешествие самолетом — это тоже не то время, которое вы проведете в воздухе: оно включает и регистрацию на рейс, и предполетный досмотр, и процесс посадки/высадки.
Поэтому приведенные ниже временные промежутки являются лишь ориентировочными.
Санационная артроскопия голеностопного сустава:
- До 60 минут.
Надлодыжечная остеотомия и артродез голеностопного сустава:
- 60–90 минут.
Эндопротезирование голеностопного сустава:
- Около 2 часов
Когда мне можно сесть за руль?
Санационная артроскопия голеностопного сустава:
- Большинство пациентов, перенесших артроскопию голеностопного сустава, могут сесть за руль уже через 2 недели после операции. Более подробная информация представлена ниже.
Надлодыжечная остеотомия, артродез и тотальное эндопротезирование голеностопного сустава:
- Садиться за руль нельзя по крайней мере в течение первых 3 месяцев после операции
Наши рекомендации по этому поводу представлены здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно — за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
Когда я могу вернуться к работе?
Санационная артроскопия голеностопного сустава:
- Большинство пациентов возвращаются на работу в течение 10–14 дней после операции.
Надлодыжечная остеотомия, артродез и тотальное эндопротезирование голеностопного сустава:
- На самом деле всё зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно через 8–12 недель. Если же у вас сидячая работа, например в офисе, то вернуться к ней вы сможете уже через 2 недели, однако это возможно лишь в порядке исключения и мы не советуем этого делать.
Каким должен быть окончательный результат?
Санационная артроскопия голеностопного сустава:
- Купирование болевого синдрома и возвращение к занятиям спортом в течение 3–6 месяцев после операции. Если этого не произошло, то необходимо дальнейшее обследование и, возможно, лечение.
Надлодыжечная остеотомия:
- Купирование болевого синдрома и возвращение к полноценной повседневной активности. В некоторых случаях пациенты возвращаются даже к занятиям спортом. Замедление прогрессирования дегенеративного поражения сустава. Возможно, это не последнее вмешательство, которое вам предстоит. Основная цель операции — отсрочить необходимость в артродезировании голеностопного сустава по меньшей мере на 5 лет.
Артродез голеностопного сустава:
- Купирование болевого синдрома и возвращение к полноценной повседневной активности.
Тотальное эндопротезирование голеностопного сустава:
- Купирование болевого синдрома и возвращение к полноценной повседневной активности. Необходим ежегодный мониторинг состояния эндопротеза.

 Лечение стопы и голеностопного сустава в Москве
Лечение стопы и голеностопного сустава в Москве