Стационар: ул. Фортунатовская дом 1, корп.10
Перед тем, как ознакомиться с особенностями данного типа деформации, возможно, вы захотите побольше узнать о нормальной анатомии малых пальцев стопы.
При молоткообразной деформации нормальная анатомия пальца меняется.
Деформация характеризуется сгибанием в ПМФС и разгибанием в ДМФС и ПФС. При тяжелых деформациях может формироваться вывих в ПФС.

Молоткообразная деформация пальца
На ранних стадиях деформации пальцы могут сохранять свою подвижность, т.е. возможна пассивная коррекция деформации. По мере прогрессирования деформация становится фиксированной.
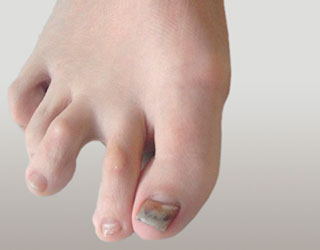
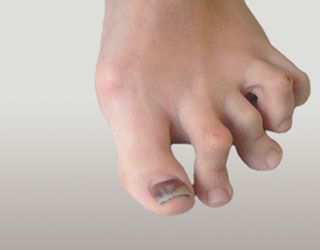
Молоткообразная деформация 2 и 3 пальцев обеих стоп
Наиболее часто деформация развивается у пожилых женщин, при этом чаще встречается деформация 2 пальца. Однако она может встречать как у женщин, так и у мужчин, и в любом возрасте. Нередко молоткообразная деформация 2 пальца сопутствует вальгусной деформации 1 пальца.
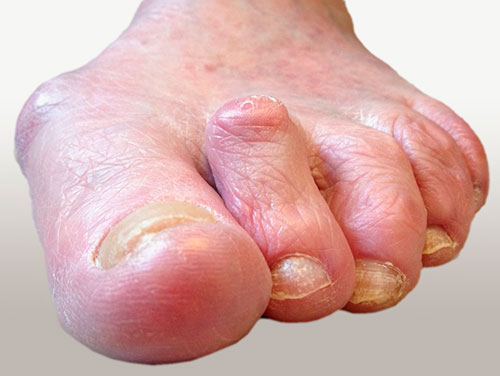
Молоткообразная деформация 2 пальца у пациентки с вальгусной деформацией 1 пальца
В формировании молоткообразной деформации пальца задействованы несколько механизмов. Как и при когтеобразной деформации, это дисбаланс в работе мышц, отвечающих за движения пальца. Тяга внешних мышц (расположенных на голени), осуществляющих разгибание и сгибание пальцев не балансируется сокращением собственных мышц стопы, которые оказываются для этого слишком слабыми или недостаточно активными.
Фактором риска может ношение слишком тесной обуви и обуви на высоком каблуке. Нормальная биомеханика стопы может меняться при относительном удлинении 2 плюсневой кости, которая приводит к перегрузке 2 ПФС с развитием здесь воспаления (синовита) и последующим формированием деформации. Молоткообразная деформация также нередко наблюдается у пациентов с ревматоидным артритом и сахарных диабетом. Ношение слишком маленькой обуви, особенно при относительно длинном 2 пальце, высоких каблуков и обуви с узким носком приводит к сдавлению пальцев стопы и также служит фактором риска развития молоткообразной деформации пальцев.
К перегрузке 2 ПФС и последующей его нестабильности, способствующей развитию молоткообразной деформации, приводят проблемы с 1 пальцем стопы — вальгусная деформация (hallux valgus) и остеоартроз 1 ПФС (hallux rigidus). Деформация 2 пальца при этом развивается на поздних стадиях заболевания и связана с изменением биомеханики 1 ПФС. В норме 1 ПФС во время ходьбы принимает на себя 40-50% нагрузки, приходящейся на стопу. При нарушениях его биомеханики эта нагрузка перераспределяется на 2 ПФС и в разной степени на остальные пальцы. Поскольку 2 палец не предназначен для несения такой большой нагрузки, развивается синовит 2 ПФС. За ним следует перерастяжение капсулы сустава, истончение подошвенной пластинки и коллатеральных связок. Более подробно эти вопросы освещены в разделе, посвященном нестабильности 2 плюсневой кости.
Икроножная мышца не может быть непосредственной причиной развития деформации, однако она может усугублять ее течение. Значительное натяжение икроножной мышцы приводит к перегрузке переднего отдела стопы, что в свою очередь повышает функциональные требования к и без того уже измененным анатомическим структурам, в частности к подошвенной пластинке. Поэтому важным моментом лечения когтеобразной деформации является в т.ч. устранение избыточного натяжения икроножной мышцы.
С молоткообразной деформацией могут быть связаны и играть определенную роль в ее развитии следующие состояния:
- Острая травма (разрыв подошвенной пластинки вследствие форсированного переразгибания пальца в сочетании с аксиальной нагрузкой)
- Относительно длинная 2 плюсневая кость
- Ношение определенных типов обуви (высокие каблуки, узкий носок, обувь малого размера и т.д.)
- Ревматоидный артрит
- Нестабильность 2 ПФС
- Перекрещивающийся палец
- Вальгусная деформация 1 пальца
- Остеоартроз 1 ПФС
Основным симптомом является боль. Возникать она может по разным причинам:
- Нарушение распределения нагрузки на пальцы стопы (в фазу отталкивания цикла ходьбы)
- Синовит ПФС
- Давление пальца на головку плюсневой кости (описанный Стейнсби эффект поршня)
- Боль в области тыльной поверхности пальца в зоне его контакта с обувью (обычно это ПМФС)
- Подушечки пальцев вследствие сильного на них давления
- При формировании подвывиха или вывиха в ПФС
- Метатарзалгия
Таким образом, основным симптомом молоткообразной деформации является боль. Боль может ощущаться в области ПФС, со стороны подошвенной поверхности. У пациентов с молоткообразной деформацией пальцев могут формироваться мозоли на тыльной поверхности пальца (ПМФС) и на его подушечке, которая подвергается постоянному давлению со стороны обуви. Также боль может ощущаться во всей стопе, пациенты могут отмечать трудности с подбором подходящей для них обуви.

Постоянный контакт с обувью вызывает боль в области 2 пальца и повреждение его кожных покровов (формируется язвочка)
Утолщение кожи (омозолелость) подошвенной поверхности в проекции ПФС является типичным проявлением увеличения нагрузки на этот сустав. Мозоль может быть достаточно болезненной, а попытки избавиться от нее принесут лишь временное облегчение, в условиях измененной биомеханики вскоре она образуется вновь.
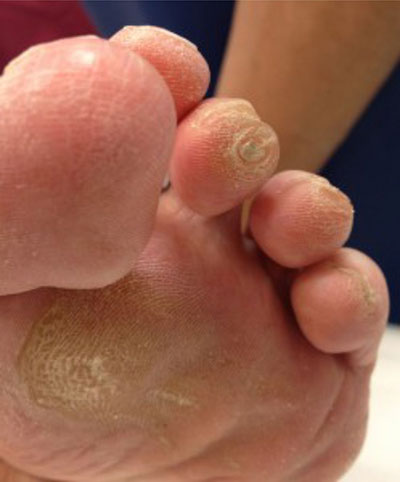
Локальные омозолелости под головкой 2 плюсневой кости и на подушечке 3 пальца
Дополнительных исследований для постановки диагноза не требуется.
При первом ваше визите в клинику вам будет выполнена рентгенография. Она поможет подтвердить диагноз, оценить тяжесть деформации и провести предоперационное планирование.
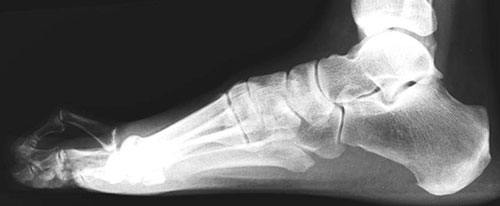
Рентгенограмма стопы в боковой проекции, демонстрирующая выраженную молоткообразную деформацию пальца с вывихом в ПФС
Молоткообразная деформация пальцев — это состояние, которое может со временем прогрессировать.
На ранних стадиях эта деформация может быть мобильной, т.е. поддаваться пассивной коррекции при соответствующих манипуляциях с пальцем, однако со временем она становится фиксированной. Деформация также может прогрессировать с развитием в конечном итоге вывихов в ПФС.
Осложнениями данного вида деформации являются болезненные мозоли и язвы на коже, которые могут становиться источником инфекционного воспаления окружающих тканей.

Инфицированная язва на тыльной поверхности пальца

Болезненные омозолелости
Консервативное лечение ставит перед собой задачи уменьшить выраженность болевых ощущений и замедлить или прекратить прогрессирование деформации. Оно будет эффективно скорее всего только на ранних стадиях заболевания.
Консервативное лечение всегда должно быть первой линией терапии. Его варианты включают:
Напальчники
Сделанные из силикона, напальчники одеваются на палец и защищают его от прямого давления и контакта с обувью.
Тейпирование
Тейпирование позволяет фиксировать палец в нейтральном положении. Также оно стабилизирует суставы пальца и позволяет уменьшить выраженность симптомов. При наличии мозолей над ними можно использовать мягкие вкладыши.
Ортопедические стельки
Индивидуальные ортопедические стельки с мягкими подушечками позволяют частично разгрузить суставы и уменьшить выраженность болевых ощущений. Также симптоматического эффекта позволяет добиться использование стелек с опорой для плюсневых костей.
Выпускаются также специальные ортезы, позволяющие фиксировать пальцы в положении коррекции.
Нестероидные противовоспалительные препараты
Использование НПВП позволяет уменьшить выраженность дискомфортных ощущений, связанных с воспалительным синовитом ПФС.
Обувь
Ношение обуви с жесткой подошвой препятствует сгибанию пальцев в ПФС и тем самым защищает их. Использование просторной обуви препятствует сдавлению пальцев.
Физиотерапия
Упражнения, направленные на растяжение икроножной мышцы, позволяет уменьшить перегрузку переднего отдела стопы. Это в свою очередь позволит снизить выраженность болевых ощущений в области ПФС.
Динамические упражнения, направленные на укрепление собственных мышц стопы. Эти упражнения позволяют замедлить прогрессирование деформации.
Оперативное лечение показано пациентам, у которых оказалось неэффективным лечение консервативное.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Существует несколько вариантов оперативного лечения, каждый из которых выбирается исходя из индивидуальных особенностей пациента и стадии заболевания. Нередко выполняются комбинированные вмешательства. Поскольку деформация развивается на фоне мышечного дисбаланса, для достижения коррекции деформации, минимизации риска ее рецидива может быть показано перемещение или удлинение сухожилий. При планировании оперативного вмешательства важным моментом является тот факт, фиксированная деформация или мобильная.
При наличии вальгусной деформации 1 пальца ее коррекция должна выполняться в первую очередь. Она считается в данном случае «причиной», а молоткообразная деформация — «следствием». Отказ от коррекции вальгусной деформации скорее всего снизит эффективность коррекции молоткообразной деформации или приведет к ее рецидиву вскоре после операции.
Наиболее распространенными вариантами хирургических вмешательств, используемыми в комбинации друг с другом, являются:
При мобильной молоткообразной деформации
- Тенотомия FDL — релиз туго натянутого сухожилия FDL
- Удлинение сухожилий разгибателей (EDB и EDL) — релиз этих избыточно натянутых сухожилий позволяет вернуть пальцу более приемлемое положение
- Релиз капсулы ПФС — со временем капсула сустава сокращается, а ее релиз позволяет вернуть палец в близкое к нормальному положение
- Перемещение сухожилия FDL на сухожилие разгибателя (операция Гирдлстоуна-Тейлора) — операция заключается в отсечении одного из сухожилий, сгибающего палец (FDL), которое затем перемещается на тыльную поверхность пальца (проксимальную фалангу или растяжение разгибателей). Целью операции является изменить баланс сил, которые изначально способствуют деформации пальца, превратив их в силы, способствующие его коррекции. Это технически более сложная операция, соответственно, восстановление после нее занимает несколько больше времени.
При фиксированной когтеобразной деформации
- Удлинение сухожилий разгибателей (EDB и EDL)
- Релиз капсулы ПФС
- Перемещение сухожилия FDL на сухожилие разгибателя (операция Гирдлстоуна-Тейлора)
- Артродез/артропластика ПМФС — релиза капсулы и удлинения сухожилий при фиксированной деформации пальца бывает недостаточно, поэтому дополнительно требуется коррекция сгибательной деформации ПМФС, которая достигается резекцией суставных поверхностей этого сустава и созданием условий для формирования костного блока в выпрямленном положении. Формирование ложного сустава после таких операций бывает нечасто, однако даже фиброзное сращение у большинства пациентов будет также достаточно эффективно. Для временной фиксации пальца в правильном положении используется спица, которая удаляется через 4-6 недель.
- Укорачивающие остеотомии плюсневых костей Вейла — целью укорочения плюсневых костей является непрямое восстановление баланса мягких тканей в области ПФС.
Длительно существующий вывих пальца
- Может потребовать дополнительной фиксации пальца к плюсневой кости с помощью спицы
- При наличии инфекционного воспаления окружающих тканей или клинически значимой некорригируемой деформации изредка может быть показана ампутация пальца
Минимально инвазивные вмешательства
- Некоторые из приведенных выше вмешательств на начальном этапе могут быть выполнены с использованием минимально инвазивных методик
Задачами оперативного лечения являются коррекция деформации, купирование болевых ощущений и возвращение пациента к полноценной физической активности.
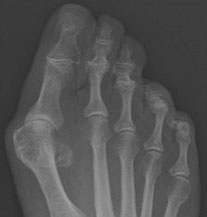
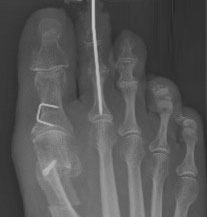
Рентгенограммы до (слева) и после (справа) коррекции вальгусной деформации 1 пальца и молоткообразной деформации 2 пальца. Последний временно фиксирован спицей
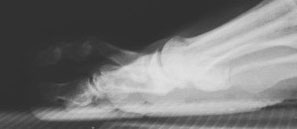

Рентгенограммы до (слева) и после (справа) коррекции молоткообразной деформации пальца. Обратите внимание, что палец больше не возвышается над остальными
Вы должны понимать, что осложнения того или иного заболевания могут развиваться как после, так и в отсутствие оперативного лечения.
Возможные осложнения консервативного лечения включают:
- Усиление болевого синдрома
- Прогрессирование деформации
- Вывихи малых пальцев стопы
- Остеоартроз ПФС малых пальцев стопы
- Формирование язв на подошвенной поверхности стопы (подошвенной поверхности ПФС)
- Формирование язв на тыльной поверхности 2 пальца в зоне его контакта с обувью
- Инфицирование язв
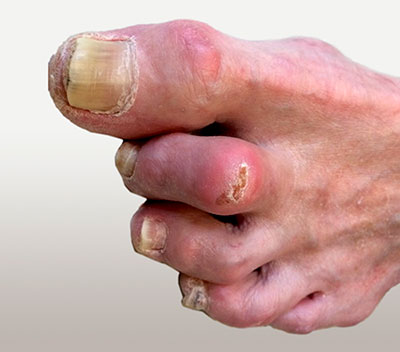
Внешний вид стопы пациента с молоткообразной деформацией пальцев, у которого на фоне проводимого консервативного лечения в области ПМФС 2 пальца сформировалась язва
Осложнения могут возникать при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
Возможные осложнения любого хирургического вмешательства включают:
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- При малоинвазивных вмешательствах иногда бывает необходимо отказаться от малоинвазивной методики и перейти на открытую, в случаях, к примеру, когда хирург понимает, что открытая операция позволит добиться более благоприятного результата
- Невозможность полной коррекции деформации (особенно при длительно существующих деформациях)
- Необходимость повторных вмешательств (ревизионных или следующих этапов оперативного лечения)
- Комплексный регионарный болевой синдром
Специфические осложнения хирургического лечения молоткообразной деформации пальцев включают:
- Болезненный ложный сустав ПМФС
- Рецидив деформации
- Невозможность полной коррекции деформации
- Рецидив деформации со временем — наиболее вероятен при дисфункции подошвенной пластинки
- Сращение в порочном положении
- Встречается редко
- Минимальная деформация пальца может быть лишь косметической проблемой, поэтому большинство ортопедов стараются отговорить своих пациентов от операции в случаях, когда имеющаяся деформации представляет собой лишь косметический дефект
- При выраженной деформации, связанной со сращением костей в порочном положении, может быть показано ревизионное вмешательство
- Флотирующий палец
- Осложнение остеотомии Вейла
- Возникает вследствие миграции точки прикрепления собственных мышц стопы выше уровня оси вращения ПФС, в результате чего эти мышц начинают работать как разгибатели
- Тугоподвижность ПФС
- Проблемы с заживлением раны (особенно при длительно существующих деформациях, сопровождающихся выраженным сокращением тканей)
- При длительно существующей деформации кровеносные сосуды, как и другие ткани, укорачиваются (сокращаются), в связи с чем выпрямление пальца может нарушить его кровоснабжение
- Нарушение кровоснабжение может привести к некрозу тканей, требующему ампутации части или всего пальца
- Риск подобных осложнений очень невелик
- Повреждение нервов, приводящее к онемению пальца
ПРИВЕДЕННЫЙ ВЫШЕ СПИСОК ОСЛОЖНЕНИЙ ДАЛЕКО НЕ ПОЛНЫЙ И ПРЕДСТАВЛЕН ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ
Пожалуйста, ознакомьтесь с информацией, касающейся того, с чем вы можете столкнуться после операции, в соответствующем разделе нашего сайта.
Вы должны понимать, что ниже представлен лишь примерный план реабилитации, в то время, как у каждого пациента процесс выздоровления проходит по-своему. Данная информация призвана помочь вам понять суть своего состояния, возможности лечения и реабилитации. Приведенные нами временные рамки — это лишь минимум, и, принимая решение в пользу оперативного лечения, вы должны иметь ввиду, что в вашем случае процесс заживления и реабилитации может продлиться дольше.
Ранний послеоперационный период
Практически все пациенты после операций по поводу когтеобразной деформации пальцев выписываются из клиники в день операции
После операции на вашей стопе будет повязка, подобная приведенной на данном фото.
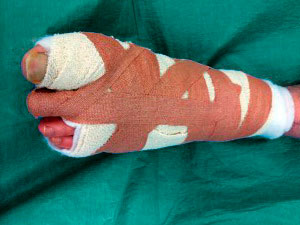
Послеоперационная повязка
Пожалуйста, не снимайте повязку самостоятельно. Также вам будет выдан черный послеоперационный ботинок с жесткой подошвой. Каждый раз, когда вы пойдете куда-либо, пожалуйста, не забывайте его надевать.

Послеоперационный ботинок с жесткой подошвой
В первые 48 часов после операции вам разрешается ходить с использованием двух костылей, лишь слегка касаясь стопой пола. По истечении этого периода вы может нагружать стопу настолько, насколько вам позволяют собственные ощущения. Об использовании костылей и возможной нагрузке вы побеседуете с физиотерапевтом сразу после операции и перед выпиской из клиники.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени. В течение всего этого периода вам рекомендуется находиться дома.

Возвышенное положение стопы и голеностопного сустава
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопы подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка, а также тейпирование пальцев.
На данном этапе, если отек купировался в достаточной мере, стопу рекомендуется держать в горизонтальном положении в течение дня 75% времени. В ночное время под стопу рекомендуется подкладывать одну подушку. Также не рекомендуется стоять или ходить дольше 15 минут за раз, в противном случае стопа будет отекать и болеть. Послеоперационную обувь вы должны носить еще 4 недели. Ненадолго разрешается выходить на улицу, длительность прогулок ограничивается болевыми ощущениями и отеком стопы.
Вождение автомобиля допускается только в случаях, когда у вас оперирована левая стопа, а автомобиль у вас с автоматической трансмиссией. Если оперирована правая стопа, то за руль рекомендуется садиться не раньше, чем через 7-8 недель после операции.
Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него.
Упражнения, направленные на восстановление движений малых пальцев, начинают через 3 недели после операции и продолжают в течение 3 месяцев. Эти движения включают активное с сопротивлением и пассивное сгибание и разгибание пальцев. Занятия также должны включать упражнения, направленные на укрепление собственных мышц стопы.
Шесть недель после операции
Перед визитом к врачу вам будет выполнена контрольная рентгенография. С этими снимками вас осмотрит ваш лечащий врач и у вас будет возможность сравнить рентгенограммы до и после операции. Признаки сращения обычно становятся видны не раньше, чем через 6 недель после операции, иногда позже, у курильщиков они могут появиться только через 3 месяца после операции.
На данном этапе, если процесс заживления протекает благоприятно, отек и кровоизлияния должны практически полностью исчезнуть, хотя некоторый отек может сохраняться до 3-4 месяцев.
Примерно через 8 недель после операции вы сможете носить обычную обувь (с учетом возможного остаточного отека), однако мы все же рекомендуем носить обувь с жесткой подошвой. Продолжайте упражнения, направленные на восстановление подвижности пальцев, еще 6 недель.
Три месяца после операции
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Когда я смогу носить нормальную обувь?
Это зависит от сроков вашей реабилитации, выраженности болевых ощущений и отека. В первые 6 недель мы советуем носить жесткие послеоперационные ботинки. По истечении этого периода, пока ваша стопа полностью не заживет, рекомендуется носить обувь с жесткой подошвой и просторным носком.
Когда мне можно сесть за руль?
Наши рекомендации по этом поводу представлены выше и здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
Когда я могу вернуться к работе?
На самом деле все зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно через 8-12 недель. Если у вас сидячая работа, например, в офисе, то вернуться к ней вы сможете уже через 2 недели, однако возможно это лишь в порядке исключения и мы не советуем этого делать.
Каким должен быть окончательный результат?
Исчезновение болевого синдрома и коррекция деформации. Возможность заниматься спортом через 6 месяцев после операции. Иногда пациенты чувствуют, что их стопы стали «нормальными» и полностью зажили только через 1 год после операции.
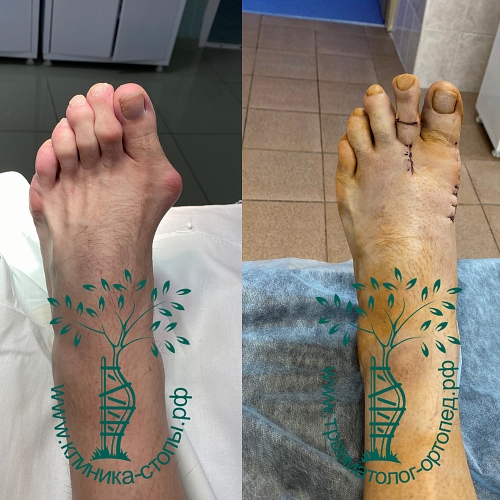
Случай 1
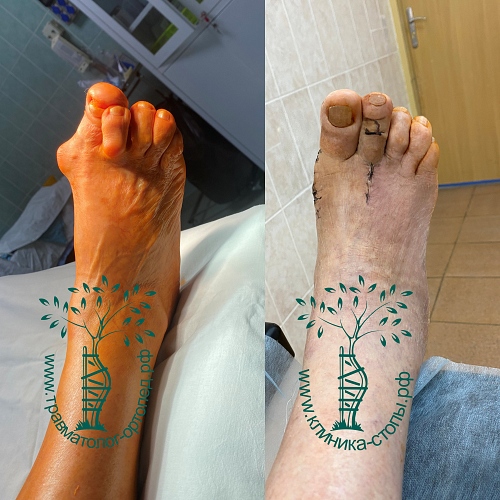
Случай 2
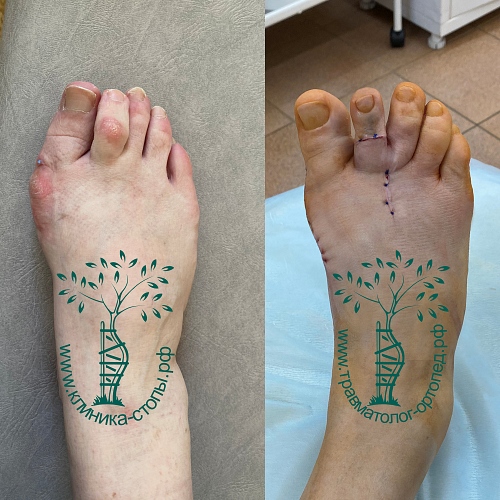
Случай 3
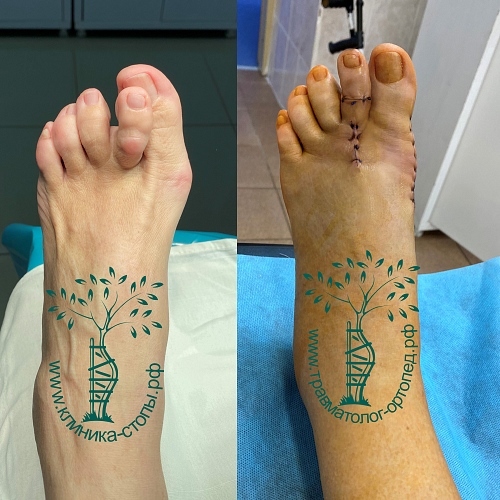
Случай 4

 Лечение стопы и голеностопного сустава в Москве
Лечение стопы и голеностопного сустава в Москве
