Стационар: ул. Фортунатовская дом 1, корп.10
Артроз 1-го плюснефалангового сустава (Hallux rigidus)
Остеоартроз — заболевание, характеризующееся повреждением суставного хряща.
С подробной информацией, касающейся анатомии сустава 1-го пальца стопы (1-го ПФС), вы можете ознакомиться в разделе, посвященном, посвященном анатомии стопы и голеностопного сустава.
Остеоартроз — это заболевание, характеризующееся повреждением суставного хряща. Суставной хрящ покрывает сочленяющиеся друг с другом (образующие сустав) поверхности костей. Он обеспечивает плавное и свободное скольжение суставных поверхностей друг относительно друга. Повреждение хряща делает суставные поверхности неровными, усиливает их взаимное трение и, как следствие, приводит к их быстрому изнашиванию, что, в свою очередь, становится причиной воспаления, болевых ощущений и деформации сустава.
Остеоартроз 1-го плюснефалангового сустава (Hallux rigidus) — это остеоартроз сустава 1-го пальца стопы.
Hallux — это латинское название 1-го пальца стопы. Rigidus в переводе с латинского означает «жесткий, малоподвижный». Таким образом, Hallux rigidus означает «малоподвижный 1-й палец стопы», что и является типичным проявлением остеоартроза 1-го плюснефалангового сустава.
Hallux rigidus — это второе по распространенности (после вальгусной деформации 1-го пальца) заболевание 1-го пальца стопы, а также наиболее часто встречающееся дегенеративное заболевание стопы.
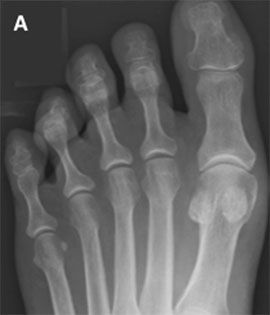
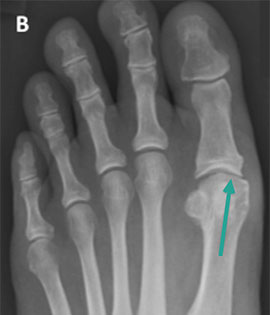
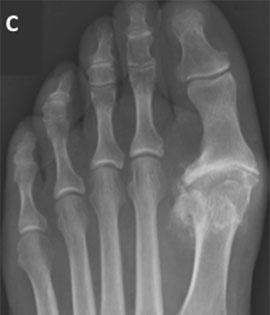
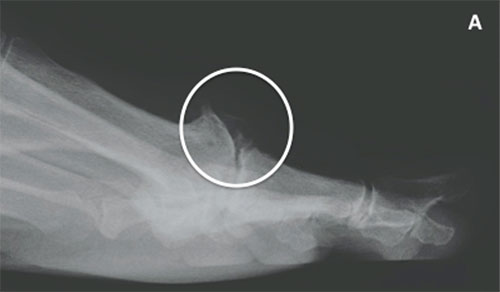
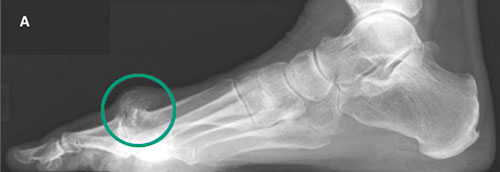
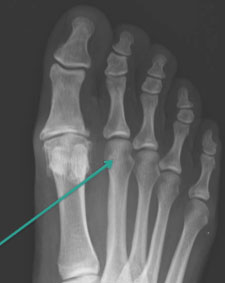
На данных рентгенограммах представлены: А — нормальный 1-й ПФС; В — 1-й ПФС с признаками умеренно выраженных дегенеративных изменений (зеленая стрелка); С — терминальная стадия остеоартроза 1-го ПФС с выраженными костными изменениями
Любой фактор, приводящий к повреждению суставного хряща 1-го ПФС, в конечном итоге приводит к развитию остеоартроза 1-го ПФС (Hallux rigidus).
Наиболее распространенными из таких факторов являются:
- первичный остеоартроз (при этом причина его остается неизвестной);
- ревматоидный артрит/системные воспалительные заболевания соединительной ткани;
- посттравматический остеоартроз (после перенесенного перелома или другой травмы);
- подагра/псевдоподагра;
- тяжелая и длительно существующая вальгусная деформация 1-го пальца;
- редко развивается вторично после травмы 1-го пальца.
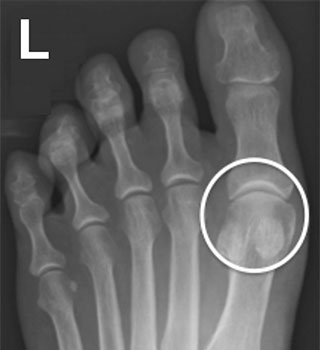
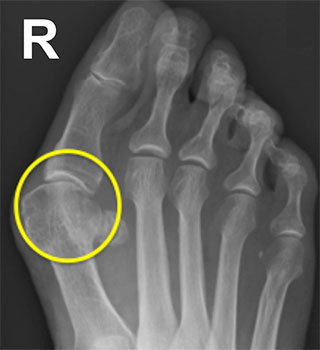
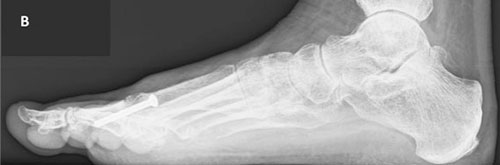
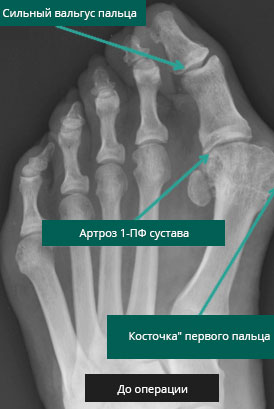
Здесь представлены рентгенограммы обеих стоп пациента с вальгусной деформацией 1-го пальца правой стопы. Обратите внимание на отсутствие дегенеративных изменений 1-го ПФС левой стопы (белый круг) и на признаки остеоартроза справа (желтый круг)
Типичными признаками остеоартроза 1-го пальца стопы являются:
1) Боль:
- болезненная скованность движений 1-го пальца в утренние часы;
- уменьшение боли и увеличение объема движений с началом активности, однако впоследствии боль и скованность становятся постоянными;
- усиление боли в холодную и сырую погоду;
- усиление боли при нагрузке весом, во время стояния и ходьбы;
- усиление боли в момент отталкивания 1-м пальцем от пола во время ходьбы, т. е. когда происходит тыльное сгибание 1-го пальца;
- ограничение активности (снижение расстояния прогулок, невозможность заниматься спортом);
- хромота;
- наличие болезненного костного выступа на тыльной поверхности сустава (дорзальный остеофит).
2) Отек.
3) Уменьшение объема движений в суставе (тугоподвижность).
4) Изменение формы сустава (деформация).
5) Чувство онемения или стреляющая боль, вызванные сдавлением тыльного кожного нерва 1-го пальца дорзальным остеофитом.
6) Центральная метатарзалгия.
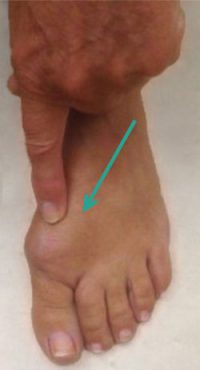
Типичный вид стопы при остеоартрозе 1-го ПФС (обратите внимание на отек сустава)
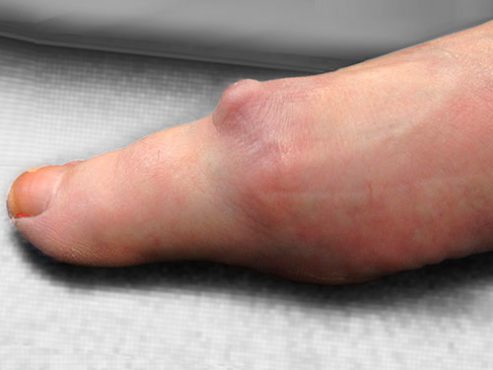
Внешний вид стопы пациента с остеоартрозом 1-го ПФС — хорошо виден болезненный костный выступ на тыльной поверхности сустава (дорзальный остеофит)
В клинической медицине принято подразделять те или иные заболевания на стадии. Делается это в следующих целях:
- оценка тяжести заболевания;
- точность ведения медицинской документации;
- мониторинг прогрессирования заболевания;
- облегчение общения между специалистами, занимающимися аналогичными проблемами;
- в некоторых случаях – для оценки прогноза заболевания;
- также в некоторых случаях – для определения тактики лечения.
У нас принята следующая классификация остеоартроза 1-го ПФС:
- 0 степень – некоторая скованность движений, отсутствие рентгенологических изменений;
- 1 степень — появление болевых ощущений в крайних положениях сустава, минимально выраженные рентгенологические изменения (небольшой дорзальный остеофит);
- 2 степень — умеренно выраженная боль в крайних положениях, легкие или умеренные рентгенологические изменения;
- 3 степень — постоянная умеренная или выраженная боль, выраженные рентгенологические изменения;
- 4 степень — выраженная боль, выраженное ограничение движений, тяжелая костная деформация на рентгенограммах.
Центральная метатарзалгия
У многих пациентов с остеоартрозом 1-го ПФС организм компенсирует болезненные и ограниченные движения в этом суставе за счет его разгрузки.
1-й ПФС во время ходьбы в норме принимает на себя 40–50% нагрузки, приходящейся на стопу; при беге и прыжках эта нагрузка еще выше. Если функция сустава нарушается, то данную нагрузку должны принять на себя другие анатомические структуры.
Такими анатомическими структурами становятся остальные плюсневые кости и малые ПФС, начиная со второго.

Рентгенограмма, иллюстрирующая перераспределение нагрузки при центральной метатарзалгии
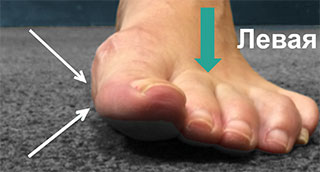
На данном фото справа (левая стопа) видны признаки перераспределения нагрузки с 1-го ПФС (белая стрелка) на вторую плюсневую кость (зеленая стрелка)
Дополнительные методы исследования помогают подтвердить диагноз, оценить тяжесть заболевания и при необходимости могут быть использованы в ходе предоперационного планирования.
Стандартная рентгенография
Рентгенография является быстрым и эффективным методом диагностики остеоартроза 1-го ПФС. На ранних стадиях заболевания, когда имеет место воспалительный процесс без явных признаков структурных изменений сустава, рентгенограммы могут не выявить патологии. Большинство же пациентов обращаются за помощью уже со в той или иной степени выраженными структурными изменениями.
Рентгенологические признаки остеоартроза включают следующие изменения:
- сужение суставной щели;
- субхондральный склероз;
- субхондральные кисты;
- остеофиты;
- деформация (изменение формы сустава)
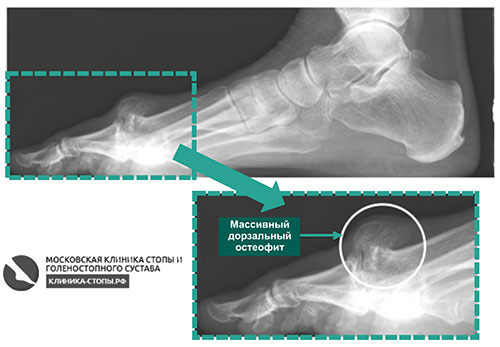
Рентгенограмма пациента с остеоартрозом 1-го ПФС и массивным костным выростом на тыльной поверхности сустава (дорзальный остеофит)
МРТ
МРТ для постановки диагноза обычно не требуется. Иногда на ранних стадиях заболевания с минимальными рентгенологическими изменениями МРТ позволяет диагностировать повреждение суставного хряща и другие признаки дегенерации сустава. МРТ позволяет получить высококачественные статичные изображения тканей сустава.
МРТ наиболее информативна в отношении диагностики:
- дефектов суставного хряща;
- центральных дефектов суставной поверхности;
- реактивных костных изменений;
- выпота в полость сустава;
- синовита;
- любых других патологических изменений.
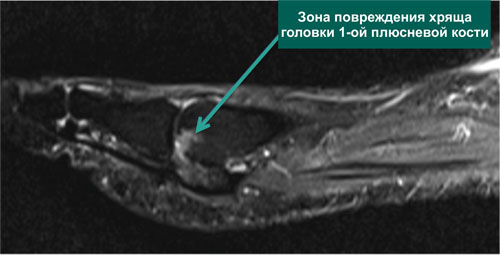
МРТ 1-го ПФС с признаками повреждения хряща центральной части суставной поверхности головки 1-й плюсневой кости
УЗИ
УЗИ является быстрым, безболезненным и неинвазивным методом оценки состояния мягкотканных анатомических структур.
УЗИ информативно в отношении диагностики:
- воспалительных изменений внутренней выстилки сустава (синовита);
- выпота (свободной жидкости) в полости сустава;
- патологических изменений окружающих сустав мягкотканных структур (например, теносиновитов).
Течение остеоартроза 1-го ПФС очень вариабельно: некоторые пациенты отмечают достаточно быстрое прогрессирование, тогда как у других этот процесс может занимать многие годы.
Изменения сустава, связанные с остеоартрозом, необратимы. Сустав уже никогда не станет таким, каким он был раньше. Однако далеко не всегда дегенеративные изменения проявляют себя клинически. Некоторые пациенты отмечают снижение подвижности пальца при минимально выраженных болевых ощущениях, они легко справляются с этой проблемой за счет модификации собственной активности. Другие же описывают выраженный болевой синдром и значительные ограничения активности.
К ортопеду, специализирующемуся в хирургии голеностопного сустава и стопы, вам следует обратиться при наличии у вас одного или более из следующих состояний:
- боль, снижающая качество вашей жизни;
- боль, отражающаяся на вашей трудоспособности;
- усиление испытываемых вами болевых ощущений;
- боль в ночное время;
- боль в состоянии покоя;
- невозможность делать физические упражнения и заниматься спортом на том уровне, на котором вам бы хотелось;
- развитие деформации стопы или голеностопного сустава;
- появление отека, причины которого вы не знаете;
- вы не знаете, чтo у вас (что является причиной ваших симптомов);
- неэффективность консервативных мероприятий (покой, время, прием противовоспалительных препаратов и физиотерапия);
- проблемы с подбором и ношением обуви.
По мере прогрессирования деформации и снижения подвижности сустава в процесс вовлекаются соседние суставы, где также развиваются дегенеративные изменения.
Центральная метатарзалгия
Пациенты могут отмечать лишь минимальные болевые ощущения в области сустава 1-го пальца в связи с тем, что они при ходьбе не нагружают его, перераспределяя нагрузку на другие кости стопы (плюсневые кости). На этом фоне может развиться симптоматика, объединяемая термином центральная метатарзалгия.
Как уже отмечалось, центральная метатарзалгия возникает вследствие перераспределения нагрузки с 1-го пальца и переноса ее на остальные плюсневые кости, начиная со второй.
У пациентов с центральной метатарзалгией могут развиваться следующие состояния:
- синовит 2-го ПФС – часто;
- синовиты 2-го и 4-го ПФС – реже;
- неврома Мортона;
- межплюсневый бурсит;
- стрессовые изменения 2-й плюсневой кости;
- стрессовый перелом 2-й плюсневой кости;
- остеоартроз 2-го ПФС;
- остеоартроз суставов среднего отдела стопы;
- деформация малых пальцев стопы (молоткообразная или когтеобразная).
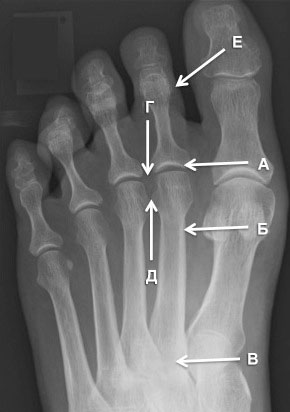
Зоны развития изменения при центральной метатарзалгии: А — синовит 2-го ПФС; В — стрессовые изменения/перелом 2-й плюсневой кости; С — остеоартроз 2-го ППС; D — межплюсневый бурсит; Е — неврома Мортона, F — деформация пальца.
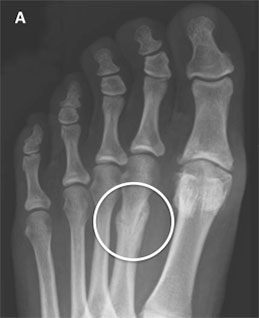
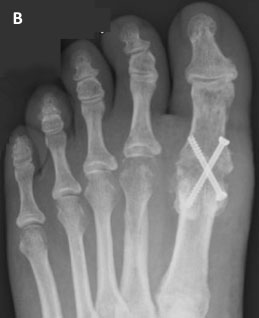
А — стрессовый перелом 2-й плюсневой кости на фоне центральной метатарзалгии, ставшей результатом остеоартроза 1-го ПФС; В — консолидация перелома после выполненного артродеза 1-го ПФС
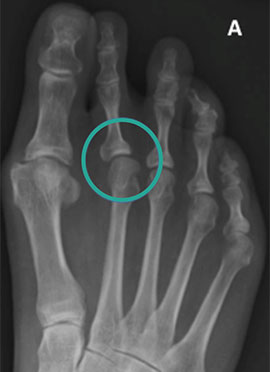


Последствия нелеченого остеоартроза 1-го ПФС: А — нестабильность/синовит 2-го ПФС; В — остеоартроз 2-го ПФС; С — остеоартроз суставов среднего отдела стопы
В задачи консервативного лечения остеоартроза 1-го ПФС входят купирование болевых ощущений и возвращение к полноценной активной жизни, в т. ч. по возможности — к занятиям спортом. Наиболее эффективно оно на ранних стадиях заболевания.
Консервативное лечение всегда должно служить первой линией терапии. Варианты его включают:
Модификация активности
Временный перерыв в занятиях теми видами спорта или активности, которые стали причиной развития симптомов. Отказ от высокоинтенсивных нагрузок, связанных с перегрузкой, скручиванием или сгибанием 1-го пальца стопы.
Смена обуви
Использование обуви с жесткой подошвой, минимизирующей движения 1-го пальца, позволит облегчить симптомы. Обувь с широким и просторным носком может использоваться при любых деформациях и позволит исключить сдавление болезненных участков стопы. Использование обуви с закругленной подошвой также позволит уменьшить выраженность симптомов. И если вы еще этого не сделали, то исключите или по крайней мере сведите к минимуму время ношения обуви на высоком каблуке.
Ортопедические стельки
Индивидуальные жесткие ортопедические полустельки с продолжением для 1-го пальца (стельки Мортона).
Нестероидные противовоспалительные препараты
Назначение нестероидных противовоспалительных препаратов позволяет снизить выраженность дискомфортных ощущений за счет купирования явлений воспаления у пациентов с остеоартрозом сустава 1-го пальца стопы.
Анальгетики
Прием парацетамола и других обезболивающих препаратов позволяет уменьшить выраженность болевых ощущений.
Вспомогательные средства опоры
Использование при ходьбе вспомогательных средств опоры (трости) позволяет разгрузить пораженный сегмент конечности.
Коррекция веса
Также обеспечивает разгрузку пораженного сегмента конечности.
Хондропротекторы
На сегодняшний день среди пациентов с дегенеративным поражением суставов набирает популярность использование различных хондропротеткторов. Нормальный суставной хрящ содержит в себе такие вещества, как глюкозамин и хондроитин. Считается, что прием содержащих эти вещества препаратов позволяет улучшить состояние поврежденных участков хряща.
В ходе проведенных на эту тему многочисленных клинических исследований были получены самые разные результаты, однако в целом на их основании можно предположить, что глюкозамин и хондроитин, скорее всего, эффективны. Если вы думаете о том, чтобы начать принимать глюкозамин и хондроитин, то вначале рекомендуем обратиться за консультацией к своему лечащему врачу. Если по истечении трех месяцев приема улучшения не наступит, прием лучше прекратить. Если вы заметите улучшение, то прием можно продолжить.
Не забывайте, что хондропротекторы также могут вызывать побочные эффекты, и перед началом приема целесообразность его лучше обсудить со своим лечащим врачом.
Другие варианты лечения
Нет ни одного метода лечения, который бы раз и навсегда, быстро и эффективно излечивал остеоартроз. Поэтому медицинская наука и практикующие врачи ни на миг не останавливаются в поиске новых и более эффективных методов лечения этого заболевания.
Появляются новые методы лечения, которые быстро набирают популярность, однако по прошествии нескольких лет устаревают или выходят из моды, так и не оправдав возложенных на них надежд.
В условиях нашей клиники мы не применяем и не проводим апробацию каких-либо новых методик лечения остеоартроза. Вместе с тем рекомендуем с осторожностью относиться к любым относительно малоизученным методам лечения, доказательств эффективности которых может быть недостаточно или не быть вовсе. Пациенты, соглашающиеся на эти новые методы лечения, должны понимать, что делают они это на свой собственный страх и риск.
Существует несколько вариантов лечения, включающих локальную инъекционную терапию остеоартроза 1-го ПФС.
Локальное инъекционное введение глюкокортикоида и местного анестетика и редрессация сустава под лучевым контролем в условиях общей анестезии
Такое введение препаратов используется как с лечебной, так и с диагностической целью. Глюкокортикоиды позволяют снизить выраженность воспаления и купировать болевые ощущения. Местный анестетик вызывает анестезию той или иной области тела на период от 12 до 48 часов.
Эффективность глюкокортикоидов в отношении купирования болевых ощущений предсказать сложно, однако их применение характеризуется достаточно низким риском осложнений и с этой точки зрения выглядит весьма заманчивым вариантом лечения, к возможностям которого имеет смысл прибегнуть до того, как будет сделан выбор в пользу более инвазивного хирургического вмешательства. Эффект местных анестетиков, наоборот, достаточно предсказуем. Если в суставе имеется причинная зона повреждения, то анестетик полностью купирует имеющиеся симптомы на период от 12 до 48 часов. Если же купирования симптомов не произойдет, то возникает вопрос о корректности поставленного диагноза.
Глюкокортикоиды при непосредственном введении в пораженный остеоартрозом сустав уменьшают воспаления и снижают выраженность болевых ощущений. Они наиболее эффективны на ранних стадиях заболевания.
Практически все внутрисуставные инъекции в нашей клинике мы проводим в условиях краткосрочной (1 минута) общей анестезии, поскольку сам процесс введения препарата в больной сустав достаточно неприятен. Пока вы будете спать, в сустав под рентгенологическим контролем будет введена небольшая игла. После чего в полость сустава вводится небольшой объем рентгенконтрастного препарата. Делается это для того, чтобы убедиться, что игла находится в полости сустава. Затем по игле вводится смесь глюкокортикоида и бупивакаина (длительно действующий местный анестетик). Подобная техника введения препаратов абсолютно безболезненна для пациентов и максимально эффективна с клинической точки зрения, поскольку у нас не возникает сомнений относительно того, куда был введен препарат.
Местный анестетик вызывает анестезию области тела, в которую он вводится, продолжающуюся в течение 12–48 часов. Такое действие анестетика является хорошо предсказуемым, тогда как продолжительность действия глюкокортикоида предсказать невозможно. Это может быть месяц, несколько месяцев или даже год и более.
Также вместе с инъекционным введением препаратов выполняется редрессация сустава, целью которой являются растяжение капсулы сустава и увеличение объема движений.
Инъекции выполняются с интервалами не менее 6 месяцев.
Более подробная информация, касающаяся локальной инъекционной терапии и возможных ее осложнений, представлена здесь.
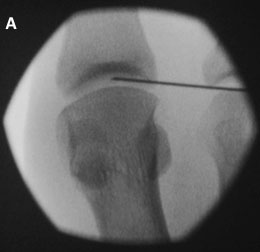
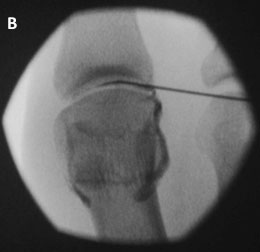
А — введение иглы в полость 1-го ПФС; В — введение рентгенконтрастного препарата подтверждает положение иглы в полости сустава
Введение под лучевым контролем протезов синовиальной жидкости
В здоровом суставе всегда содержится небольшое количество жидкости, выполняющей роль смазки. Это синовиальная жидкость. Основным компонентом синовиальной жидкости является вещество, называемое гиалуроновой кислотой. Эта кислота не только выполняет роль смазки, но также обладает амортизационными свойствами, оптимизируя распределение приходящейся на сустав нагрузки.
Показано, что у людей с дегенеративными поражениями суставов содержание гиалуроновой кислоты в синовиальной жидкости уменьшается.
Протезы синовиальной жидкости представляют собой препараты гиалуроновой кислоты, которые вводятся в полость пораженных остеоартрозом суставов. Процедура выполняется так же, как и введение глюкокортикоидов, т. е. в условиях общей анестезии и под лучевым контролем.
Более подробная информация, касающаяся локальной инъекционной терапии и возможных ее осложнений, представлена здесь.
Оперативное лечение показано пациентам, для которых оказалось неэффективным консервативное лечение.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Существует несколько вариантов оперативного лечения, каждый из которых выбирается исходя из индивидуальных особенностей пациента и стадии заболевания:
- 0-1 стадия — редрессация в условиях общей анестезии и локальная инъекционная терапия.
- 1-2 степень:
- хейлэктомия — удаление избыточных костных выростов (остеофитов) и поврежденных тканей сустава;
- микрофрактуринг — хирургическая технология восстановления суставного хряща, заключающаяся в формировании в области дефекта хряща микропереломов подлежащей субхондральной костной пластинки. Это приводит к образованию в зоне дефекта свертка крови, высвобождению факторов роста и способствует формированию нового хряща;
- различные виды остеотомий, котрые уменьшают нагрузку на сустав или клиновидная остеотомия Моберга.
- 3-4 степень:
- артродез 1-го ПФС;
- гемиартропластика 1-го ПФС;
- тотальное эндопротезирование 1-го ПФС.
Если сказать обобщенно, то пациенты, отмечающие болевые ощущения в области крупного остеофита на тыльной поверхности 1-го ПФС и ограничение объема движений 1-го пальца при отсутствии боли в среднем (между тыльным и подошвенным сгибанием) положении пальца, считаются кандидатами на суставосберегающую операцию — хейлэктомию — или декомпрессирующую первый плюснефаланговый сустав остеотомию.
Пациентам, отмечающим постоянную боль, в т. ч. в среднем положении пальца, показан артродез 1-го ПФС или гемиартропластика.
Хейлэктомия
Хейлэктомию можно назвать «наведением порядка» в суставе. Эта операция включает следующие этапы:
- удаление крупного дорзального остеофита головки 1-й плюсневой кости;
- резекция дорзальной 1/3 суставной поверхности головки 1-й плюсневой кости;
- синовэктомия (удаление воспаленной внутренней выстилки сустава);
- удаление свободных суставных тел;
- удаление избыточных костных разрастаний на тыльной поверхности проксимальной фаланги 1-го пальца.
Эффективность данной операции составляет порядка 85%. Под эффективностью понимаются купирование болевых ощущений и восстановление приемлемого объема движений 1-го пальца. У 15% пациентов симптоматика сохраняется или возвращается вновь в связи с прогрессированием дегенеративного поражения сустава и сохранением зон поврежденного хряща в центральной части сустава.
Операция может выполняться малоинвазивно или с использованием мини-открытого доступа. По возможности мы всегда стараемся такие операции делать минимально инвазивно.
Хейлэктомия обладает следующими преимуществами:
- сохранение сустава;
- сохранение движений в суставе;
- сохранение стабильности сустава;
- эта операция не приводит к усложнению любых других последующих вмешательств на суставе, если таковые понадобятся.
Операция выполняется в условиях общей анестезии и является, по сути, «амбулаторной».
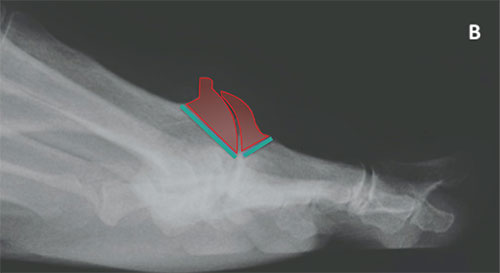
Рентгенограмма стопы: А — отмечен крупный дорзальный остеофит; В — схематично показаны участки кости, резецируемые в ходе хейлэктомии
Данная операция более эффективна у пациентов, имеющих повреждение хряща только в периферических отделах сустава, — эти участки могут быть удалены в ходе операции. При центральных дефектах хряща эффект не так выражен и заболевание продолжает прогрессировать, вовлекая в процесс новые отделы сустава.
Микрофрактуринг
Эта методика выполняется одновременно с хейлэктомией. У ряда пациентов, у которых центральные дефекты хряща достаточно малы, замыкание (артродез) сустава нежелательно, поскольку большинство суставных поверхностей всё же имеют здоровый хрящевой покров, а объем движений в суставе довольно значительный.
Микрофрактуринг применяется при вмешательствах на тазобедренном, коленном суставе и суставе 1-го пальца стопы. Он заключается в удалении поврежденного (свободного, рыхлого и отслоенного) хряща и формировании в подлежащей костной пластинке микроотверстий. Через эти отверстия зона дефекта заполняется клетками костного мозга, формируется сверток крови, богатый факторами роста, что стимулирует формирование новой хрящевой ткани. Новообразованный хрящ называется волокнистым хрящом и по структуре напоминает рубец на коже. Он, конечно же, отличается по своим свойствам от нормального суставного хряща, однако это всё же лучше, чем совсем ничего. Основные его характеристики такие же, как у нормального гиалинового хряща, однако он не такой прочный и долговечный.
В кратко- и среднесрочном периодах хорошие и отличные результаты наблюдаются у 75% пациентов. Долгосрочные результаты лечения предсказать сложно. Эта операция является хорошим вариантом для пациентов, об артродезе или эндопротезировании у которых говорить пока рано.
Операции по декомпрессии 1-плюснефалангового сустава
Под декомпрессией сустава 1-го пальца подразумевают хирургическое вмешательство, направленное на снижение давления друг на друга суставных поверхностей первой плюсневой кости и фаланги большого пальца стопы. Декомпрессия достигается небольшим укорочением плюсневой кости. В практике обычно применяется укорачивающая SCARF остеотомия. В результате уменьшения длины плюсневой кости суставная щель расклинивается и расширяется, а объем движений в суставе большого пальца увеличивается. Операции по декомпрессии обычно выполняются в комбинации с хейлэктомией. По данным ученых, пациенты отмечают значительное уменьшение болевого синдрома и увеличение амплитуды движений в первом пальце после подобной операции. Результат обычно сохраняется в течение 5–7 лет.
Операция Моберга – закрывающаяся дорзальная клиновидная остеотомия
Операция Моберга показана ряду пациентов, для которых критичным является тыльное сгибание 1-го пальца, к примеру бегунам и танцорам. Также она может выполняться в дополнение или после хейлэктомии.
Данная операция заключается в резекции клиновидного костного фрагмента в основании 1-го пальца, что увеличивает тыльное сгибание 1-го пальца, однако достигается это ценой уменьшения объема подошвенного сгибания 1-го пальца.
Операция выполняется в условиях общей анестезии и является, по сути, «амбулаторной».
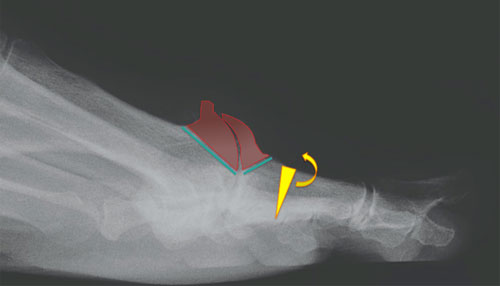
При операции Моберга со стороны тыльной поверхности проксимальной фаланги 1-го пальца удаляется костный клин (желтый треугольник), что приводит к увеличению тыльного сгибания пальца
Артродез 1-го ПФС
Артродез 1-го ПФС позволяет добиться отличных результатов в отношении купирования боли и возвращения к обычной повседневной активности.
Операция заключается в удалении всех поврежденных частей сустава (хряща) и создании условий для сращения образующих сустав костей, т. е. замыкании сустава. Отсутствие сустава означает отсутствие движений и, следовательно, исчезновение боли. Целью операции является устранение болевых ощущений ценой подвижности сустава.
Большинство пациентов с тревогой воспринимают мысль о замыкании сустава, когда впервые слышат о такой операции. Это вполне понятно — ведь сустав создан для того, чтобы двигаться. А замыкание сустава — это полная противоположность его подвижности, что кажется противоестественным. На самом же деле после артродеза вы, скорее всего, даже не будете хромать и станете гораздо более активными, чем до него.
Операция обычно выполняется из одного доступа с внутренней стороны 1-го ПФС, в условиях общей анестезии и в большинстве случаев «амбулаторно».
Основным осложнением является нарушение сращения костей. Согласно данным многочисленных исследований, частота этого осложнения составляет 5–10%. В подобных случаях операция повторяется и дополняется костной пластикой с целью стимуляции заживления, в результате чего у большинства пациентов в конце концов сращение наступает.
На сегодняшний день артродез 1-го ПФС остается методом выбора при лечении терминальной стадии остеоартроза 1-го ПФС. В подобных случаях возможно также эндопротезирование 1-го ПФС, однако показания к нему остаются предметом дебатов, а результаты достаточно противоречивы.
Пациентам, которые не хотят повторных вмешательств, имеет смысл, наверное, всё-таки остановить свой выбор именно на артродезе, поскольку гемиартропластика и тотальное эндопротезирование 1-го ПФС сопровождаются более высокой частотой осложнений, требующих повторных операций.
После артродеза пациенты могут носить каблуки высотой до 5 см.
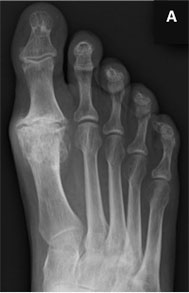
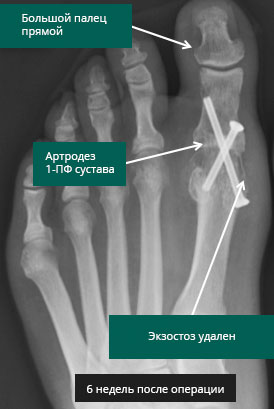
А – На рентгенограмме виден массивный дорзальный остеофит, являющийся источником болевых ощущений пациента и проблем с ношением обуви; В — пациенту выполнены резекция остеофита и артродез 1-го ПФС
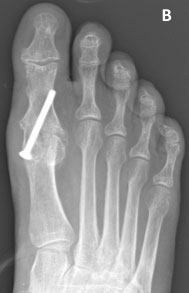
Рентгенограммы до (А) и после (В) артродеза 1-го ПФС (один из фиксирующих винтов был удален, поскольку вызывал раздражение кожи)
Фиксация костей при артродезе 1-го ПФС выполняется с использованием 1-2 винтов или 1 винта и пластинки.
Преимущества фиксации винтами:
- небольшой доступ;
- более быстрое сращение;
- меньшее число осложнений.
Недостатки фиксации винтами:
- необходимость исключения нагрузки в течение 6 недель.
Преимущества использования пластинки:
- возможность дозированной нагрузки сразу после операции.
Недостатки использования пластинки:
- более протяженный доступ;
- потенциально более высокая частота осложнений.
Тотальное эндопротезирование тазобедренного сустава по поводу остеоартроза было предложено в 1960-х гг. и приобрело популярность благодаря работам доктора Чанли. Такой метод лечения позволил избавить пациентов от боли и добиться значительного улучшения качества их жизни. За последние 50 лет прогресс в этой области просто невероятен. Во многом изменилась и продолжает меняться техника тотального замещения тазобедренного сустава. Отличные и хорошие исходы лечения через 10 лет после операции достигают 99%, через 15 — 90%. Бесспорно, это очень хорошие результаты.
Естественно, ортопеды стали стремиться повторить успехи тотального эндопротезирования тазобедренного сустава применительно и к другим суставам.
В 1970 году было начато тотальное эндопротезирование коленного сустава, хотя даже на сегодняшний день ему не удается добиться таких же результатов, как при эндопротезировании тазобедренного сустава. 10-летняя выживаемость протезов коленного сустава составляет только 95%.
В 1990 году были разработаны и начали применяться тотальные эндопротезы 1-го ПФС. На сегодняшний день эта операция всё еще находится на стадии клинических испытаний. Краткосрочные результаты ее применения отличные, чего нельзя сказать о средне- и долгосрочных результатах: значительному числу этих пациентов приходится выполнять повторные (ревизионные) вмешательства.
При большинстве неудачных замещений 1-го ПФС повторные вмешательства оказываются более обширными и травматичными, чем стандартный артродез 1-го ПФС. После удаления компонентов протеза на его месте образуется значительный дефект. Этот дефект обычно заполняется костным трансплантатом. Фиксация осуществляется пластинкой. Частота осложнений при подобных вмешательствах существенно выше, чем при первичном артродезе 1-го ПФС. Пациенты, раздумывающие об эндопротезировании 1-го ПФС, должны всё это четко понимать.
С какой целью выполняется эндопротезирование 1-го ПФС?
- с целью восстановления/сохранения нормального объема движений и функции 1-го ПФС;
- с тем чтобы минимизировать риск дегенеративного поражения соседних суставов стопы.
Кому показано эндопротезирование 1-го ПФС?
- пациентам с первичным и посттравматическим остеоартрозом 1-го ПФС;
- пациентам с низкими функциональными запросами;
- пациентам, которым показан артродез 1-го ПФС и которые отказываются от него.
Эндопротезирование 1-го ПФС противопоказано при следующих состояниях:
- выраженная деформация 1-го ПФС;
- плохое качество костной ткани (тяжелый остеопороз);
- нейрогенная артропатия;
- пациенты с высокими функциональными запросами, например занятые тяжелым физическим трудом.
Осложнения тотального эндопротезирования 1-го ПФС:
- недостаточность запаса костной ткани в зоне вмешательства;
- подвывих компонентов импланта;
- миграция компонентов импланта;
- нестабильность компонентов импланта;
- послеоперационная контрактура 1-го пальца;
- перипротезный перелом;
- центральная метатарзалгия.
Операция обычно выполняется из одного доступа с внутренней стороны 1-го ПФС, в условиях общей анестезии и в большинстве случаев «амбулаторно».
На сегодняшний день артродез и гемиартропластика 1-го ПФС остаются более предсказуемыми по сравнению с тотальным эндопротезированием операциями в отношении купирования симптомов и восстановления функции стопы у пациентов с выраженным дегенеративным поражением 1-го ПФС. Частота осложнений при эндопротезировании также выше.
Гемиартропластика
Данная операция обладает теми же преимуществами, что и тотальное замещение 1-го ПФС, и в то же время лишена его недостатков. Суть операции заключается в замещении только одной из поврежденных суставных поверхностей (проксимальной фаланги 1-го пальца). Объем резецируемой кости минимален. Объем движений 1-го пальца сохраняется. Показания, противопоказания и риски аналогичны таковым для тотального замещения 1-го ПФС с тем лишь дополнением, что частота осложнений и исходы при гемиартропластике лучше.
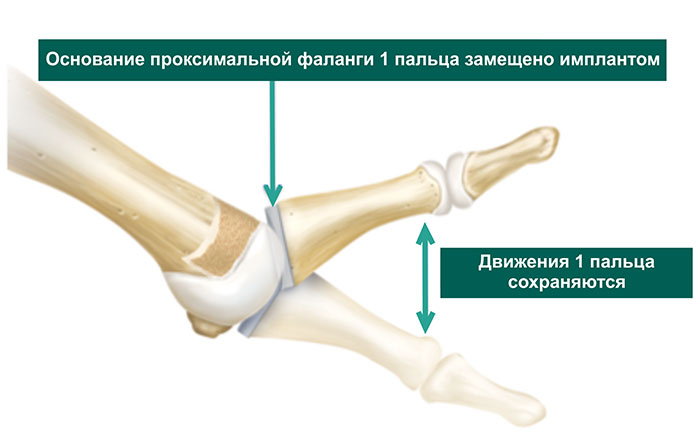
Иллюстрация, демонстрирующая сохранение объема движений 1-го пальца после гемиартропластики 1-го ПФС
С какой целью выполняется гемиартропластика 1-го ПФС?
- с целью восстановления/сохранения нормального объема движений и функции 1-го ПФС;
- с тем чтобы минимизировать риск дегенеративного поражения соседних суставов стопы.
Кому показана гемиартропластика 1-го ПФС?
- пациентам с первичным и посттравматическим остеоартрозом 1-го ПФС;
- пациентам с низкими функциональными запросами;
- пациентам, которым показан артродез 1-го ПФС и которые отказываются от него.
Гемиартропластика 1-го ПФС противопоказана при следующих состояниях:
- выраженная деформация 1-го ПФС;
- плохое качество костной ткани (тяжелый остеопороз);
- нейрогенная артропатия;
- пациенты с высокими функциональными запросами, например занятые тяжелым физическим трудом.
Осложнения гемиартропластики 1-го ПФС:
- недостаточность запаса костной ткани в зоне вмешательства;
- подвывих компонентов импланта;
- миграция компонентов импланта;
- нестабильность компонентов импланта;
- послеоперационная контрактура 1-го пальца;
- перипротезный перелом;
- центральная метатарзалгия.
Операция обычно выполняется из одного доступа с внутренней стороны 1-го ПФС, в условиях общей анестезии и в большинстве случаев «амбулаторно».
Возможные осложнения консервативного лечения включают:
- усиление болевого синдрома;
- усиление контрактуры 1-го пальца;
- усиление деформации;
- дегенеративное поражение смежных суставов;
- возникновение болевого синдрома другой локализации, например в коленном, тазобедренном суставе или нижней части спины (в связи с изменением походки и включением компенсаторных механизмов);
- центральную метатарзалгию;
- стрессовые переломы;
- деформации малых пальцев стопы;
- остеоартроз суставов среднего отдела стопы.
Осложнения могут возникать и при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
Возможные осложнения любого хирургического вмешательства включают:
- риски и осложнения анестезии;
- кровотечение;
- инфекцию (поверхностную и глубокую);
- тромбозы;
- при малоинвазивных вмешательствах иногда бывает необходимо отказаться от малоинвазивной методики и перейти на открытую — в случаях, к примеру, когда хирург понимает, что открытая операция позволит добиться более благоприятного результата;
- невозможность полной коррекции деформации (особенно при длительно существующих деформациях);
- необходимость повторных вмешательств (ревизионных или следующих этапов оперативного лечения);
- сохраняющийся болевой синдром;
- комплексный регионарный болевой синдром;
- проблемы с заживлением раны;
- остеопению на фоне отсутствия функциональной нагрузки — при отсутствии физиологической нагрузки костная ткань теряет свою плотность (подобно гипотрофии мышц при отсутствии их функции), однако состояние это временное и с началом нагрузки кость восстанавливает свою нормальную плотность.
Возможные осложнения хейлэктомии +\- микрофрактуринга:
- тугоподвижность 1-го ПФС;
- сохраняющийся болевой синдром и прогрессирование остеоартроза.
Возможные осложнения остеотомии Моберга и декомпрессирующих 1-ПФС операций:
- замедление консолидации;
- ложный сустав;
- консолидация в порочном положении;
- центральная метатарзалгия;
- проблемы с металлоконструкциями (выстоящие под кожу винты, нестабильность и т. д.).
Возможные осложнения гемиартропластики и тотального замещения 1-го ПФС:
- центральная метатарзалгия;
- нестабильность импланта;
- неправильное позиционирование компонентов импланта;
- подвывих компонентов импланта;
- резорбция костной ткани вокруг компонентов импланта;
- инфекция;
- послеоперационная контрактура;
- перипротезный перелом.
Рентгенограмма пациента, которому ранее выполнен артродез 1-го ПФС, с формированием ложного сустава (А). Пациенту выполнен ревизионный артродез, после которого достигнута консолидация (В)
Рентгенограммы обеих стоп через 8 недель после успешно выполненного артродеза 1-го ПФС левой стопы. Обратите внимание на признаки остеопении слева (более темные участки кости). Это временное явление, постепенно исчезающее с началом нормальной физической нагрузки
Приведенный выше список осложнений далеко не полный и представлен лишь для ознакомления.
Пожалуйста, ознакомьтесь с информацией, касающейся того, с чем вы можете столкнуться после операции, в соответствующем разделе нашего сайта.
Вы должны понимать, что ниже представлен лишь примерный план реабилитации, в то время как у каждого пациента процесс выздоровления проходит по-своему. Данная информация призвана помочь вам понять суть своего состояния, возможности лечения и реабилитации. Приведенные нами временные рамки — это лишь минимум, и, принимая решение в пользу оперативного лечения, вы должны иметь в виду, что в вашем случае процесс заживления и реабилитации может проходить дольше.
Ранний послеоперационный период
Практически все пациенты после операций по поводу остеоартроза 1-го ПФС выписываются из клиники в день операции или на следующий день.
После операции на вашей стопе будет повязка, подобная приведенной на данном фото.
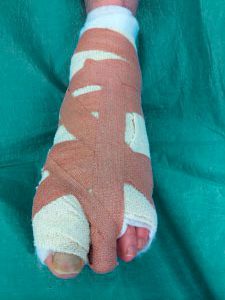
Послеоперационная повязка
Пожалуйста, не снимайте повязку самостоятельно. Также вам будет рекомендован специальный послеоперационный ботинок с жесткой подошвой. Каждый раз, когда вы пойдете куда-либо, пожалуйста, не забывайте его обувать.

Послеоперационный ботинок с жесткой подошвой
Хейлэктомия, операция Моберга, декомпрессирующие операции, артродез 1-го ПФС с фиксацией пластинкой, гемиартропластика и тотальное замещение 1-го ПФС
В первые 48 часов после операции вам разрешается ходить с использованием двух костылей, лишь слегка касаясь стопой пола. По истечении этого периода вы можете нагружать стопу настолько, насколько вам позволяют собственные ощущения. Об использовании костылей и возможной нагрузке вы побеседуете с физиотерапевтом сразу после операции и перед выпиской из клиники.
В первые две недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени. В течение всего этого периода вам рекомендуется находиться дома.
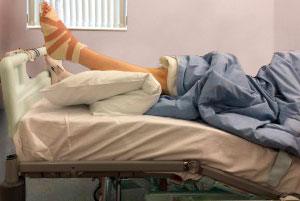
Возвышенное положение стопы и голеностопного сустава
У большинства людей дома, конечно же, нет функциональной кровати, как на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопы подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
Чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу — при необходимости он может назначить вам антикоагулянты.
Дополнение в отношении гемиартропластики 1-го ПФС
Через 48 часов после операции начинается раннее активное и пассивное восстановление движений 1-го пальца. Это позволит восстановить нормальную подвижность пальца и предотвратит развитие контрактуры. 95% времени стопа должна находиться в возвышенном положении. При этом разрешаются дозированная нагрузка и ходьба не небольшие расстояния по дому, например до ванной комнаты.
Дополнение в отношении артродеза 1-го ПФС с фиксацией винтами
В течение 6 недель вы должны исключить нагрузку на стопу. Это значит, что даже на пятку вам наступать нельзя. В течение этого периода вы вообще не должны касаться стопой пола.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка.
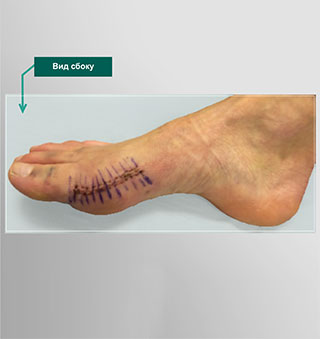
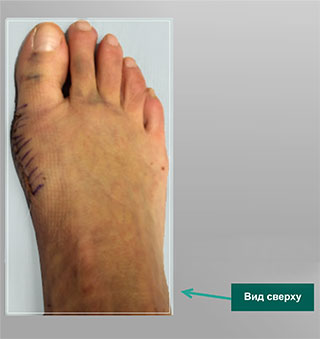
Обычный вид стопы через 2 недели после операции. Эта пациентка строго следовала всем рекомендациям
Рана должна быть сухой; краснота, если она есть, должна быть минимальной, могут быть видны кровоизлияния и небольшой или умеренный отек. Если не придавать стопе возвышенное положение, отек будет выражен больше и заживление замедлится.
На данном этапе, если отек купировался в достаточной мере, стопу рекомендуется держать в горизонтальном положении в течение дня 75% времени. В ночное время под стопу рекомендуется подкладывать одну подушку. Также не рекомендуется стоять или ходить дольше 15 минут за раз — в противном случае стопа будет отекать и болеть. Послеоперационную обувь вы должны носить еще 4 недели. Ненадолго разрешается выходить на улицу, длительность прогулок ограничивается болевыми ощущениями и отеком стопы.
Вождение автомобиля допускается только в случаях, когда у вас оперирована левая стопа, а ваш автомобиль с автоматической трансмиссией. Если же прооперирована правая стопа, то за руль рекомендуется садиться не раньше чем через 7–8 недель после операции. Связано это с тем, что правой стопой вы должны давить на педаль тормоза, и иногда это необходимо сделать очень быстро и сильно, а больной стопой вы просто не сможете этого сделать, что делает вождение небезопасным.
Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться специальным кремом, который следует втирать в область рубца и вокруг него.
Упражнения, направленные на восстановление движений малых пальцев, начинают через 3 недели после операции и продолжают в течение 3 месяцев. Эти движения включают активное с сопротивлением и пассивное сгибание и разгибание пальцев. Занятия также должны включать упражнения, направленные на укрепление собственных мышц стопы.
Дополнение в отношении артродеза 1-го ПФС с фиксацией винтами
В течение 6 недель вы должны исключить нагрузку на стопу. Это значит, что даже на пятку вам наступать нельзя. В течение этого периода вы вообще не должны касаться стопой пола.
Шесть недель после операции
Перед визитом к врачу вам будет выполнена контрольная рентгенография. С этими снимками вас осмотрит ваш лечащий врач, и у вас будет возможность сравнить рентгенограммы до и после операции. Признаки сращения обычно становятся видны не раньше чем через 6 недель после операции (иногда позже); у курильщиков они могут появиться только через 3 месяца после операции.
На данном этапе, если процесс заживления протекает благоприятно, отек и кровоизлияния должны практически полностью исчезнуть, хотя в некоторых случаях отек может сохраняться до 3–4 месяцев.
Примерно через 8 недель после операции вы сможете носить обычную обувь (с учетом возможного остаточного отека), однако мы все же рекомендуем носить обувь с жесткой подошвой.
Три месяца после операции
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Когда мне можно сесть за руль?
Наши рекомендации по этому поводу представлены выше и здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться — это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
Когда я могу вернуться к работе?
На самом деле всё зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно через 8–12 недель. Если же у вас сидячая работа, например в офисе, то вернуться к ней вы сможете уже через 2 недели, однако это возможно лишь в порядке исключения и мы не советуем этого делать.
Каким должен быть окончательный результат?
Исчезновение болевого синдрома и коррекция деформации. Возможность заниматься спортом через 6 месяцев после операции. Иногда пациенты чувствуют, что их стопы стали «нормальными» и полностью зажили, только через 1 год после операции.
Можно ли мне заниматься спортом после артродеза 1-го плюснефалангового сустава?
Вы сможете заниматься практически любыми видами спорта. Правда, некоторые типы упражнений, например некоторые позы йоги, требующие значительного сгибания 1-го пальца стопы, могут оказаться для вас слишком сложными.

 Лечение стопы и голеностопного сустава в Москве
Лечение стопы и голеностопного сустава в Москве
