Стационар: ул. Фортунатовская дом 1, корп.10
Перелом основания 5-ой плюсневой кости
Как следует из названия, это перелом основания 5 плюсневой кости.
Переломы этой локализации встречаются довольно часто.
Для описания повреждения кости в простонародье часто применяют такие термины, как «перелом» и «трещина». Вопреки расхожему мнению, означают они одно и то же. Перелом, завершенный или незавершенный, — это нарушение целостности кости, возникающее вследствие действия нагрузки, превышающей предел прочности кости.
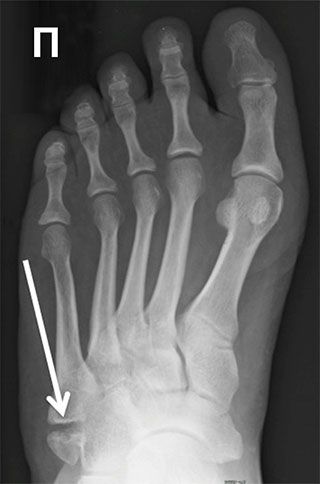
Отрывной перелом основания 5 плюсневой кости со смещением
В зависимости от зоны повреждения выделяют три типа переломов основания 5 плюсневой кости:
- Зона 1: отрывной перелом
- Зона 2: перелом Джонса
- Зона 3: проксимальный перелом диафиза
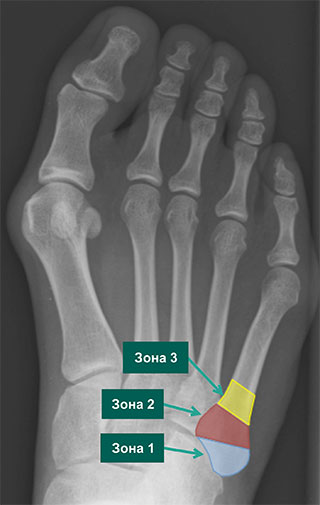
Рентгенограмма стопы, отражающая зоны локализации переломов 5 плюсневой кости
В зависимости от локализации перелома механизмы его возникновения отличаются друг от друга:
- Зона 1: инверсия заднего отдела стопы (подворачивание голеностопного сустава)
- Зона 2: приведение переднего отдела стопы с инверсией заднего отдела стопы (подворачивание стопы вместе с голеностопным суставом)
- Зона 3: повторяющиеся микротравмы (стрессовый перелом)

Рентгенограмма стопы, отражающая зоны локализации переломов 5 плюсневой кости
Зона 1: отрывной перелом основания 5 плюсневой кости
Этот тип повреждения известен также как перелом танцора. Подворачивание стопы в голеностопном суставе приводит к отрыву небольшого костного фрагмента в области основания 5 плюсневой кости. Как следует из названия, нередко такие переломы встречаются у танцоров, хотя могут быть у кого угодно, например, если вы оступитесь на бордюре.
К основанию 5 плюсневой кости посредством своего сухожилия прикрепляется короткая малоберцовая мышца. При форсированной ротации голеностопного сустава внутрь тяга именно этой мышцы приводит к отрыву фрагмента основания 5 плюсневой кости.
Зона 2: перелом Джонса
Это повреждение, возникающее вследствие острой травмы. Механизм его аналогичен отрывному перелому. Линия перелом локализуется на границе метафиза и диафиза 5 плюсневой кости (место, где наиболее широкая часть кости начинает истончаться и переходить в диафиз). Эти переломы нередко встречаются у футболистов и игроков в регби.
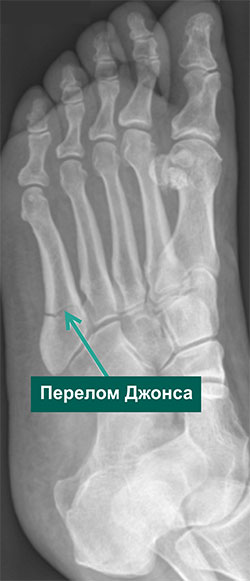
Рентгенограмма стопы при переломе Джонса
Зона 3: проксимальный диафизарный перелом
Этот тип перелома можно назвать хроническим переломом Джонса. В анамнезе пациенты обычно отмечают болевые ощущения соответствующей локализации, продолжающиеся в течение нескольких недель или месяцев. Это стрессовый перелом 5 плюсневой кости. Часто его можно наблюдать у спортсменов, поэтому его можно назвать спортивным повреждением. Эта зона 5 плюсневой кости характеризуется относительно бедным кровоснабжением по сравнению с более проксимальным и дистальным ее отделами. Ее называют зоной «сосудистого водораздела». По этой причине заживление повреждений этой локализации происходит медленней. Повторяющиеся перегрузки и травмы у людей, активно занимающихся спортом, могут стать причиной стрессового перелома в этой зоне. Стрессовые переломы возникают тогда, когда интенсивность занятий спортом и их травматичность превышают репаративные возможности организма.
Перелом может также возникать у людей с очень высоким сводом стопы (полой стопой). При ходьбе у людей с такой формой стопы наружный ее отдел перегружается, что может стать причиной стрессового перелома 5 плюсневой кости.
Симптоматика варьирует в зависимости от зоны перелома.

Рентгенограмма стопы, отражающая зоны локализации переломов 5 плюсневой кости
Зона 1: отрывной перелом основания 5-й плюсневой кости
- Боль в области наружного края среднего отдела стопы, усиливающаяся при нагрузке:
- Ноющая боль (особенно по ночам)
- Острая боль при ходьбе
- Хромота
- Боль может быть выражена минимально или отсутствовать вовсе
- Отек
- Кровоизлияния и изменение окраски кожи
- Нестабильность голеностопного сустава
Зона 2: перелом Джонса
- Боль в области наружного края среднего отдела стопы, усиливающаяся при нагрузке:
- Ноющая боль (особенно по ночам)
- Острая боль при ходьбе
- Хромота
- Боль может быть выражена минимально или отсутствовать вовсе
- Отек
- Кровоизлияния и изменение окраски кожи
- Нестабильность голеностопного сустава
Зона 3: проксимальный диафизарный перелом
- Боль в области наружного края среднего отдела стопы
- Невозможность заниматься спортом
- Трудности при ходьбе
- Нестабильность голеностопного сустава
Рентгенография стопы помогает нам идентифицировать сам перелом и, что важно, зону повреждения. Она позволяет, к примеру, отличить отрывной перелом (зона 1) от перелома Джонса (зона 2). Рентгенограммы также обеспечивают нас следующей информацией:
- Завершенный или незавершенный перелом
- Имеет ли место смещение фрагментов
- Оскольчатый (мультифрагментарный) характер перелома
- Свежие переломы отличаются наличием острых границ костных фрагментов
- При ложном суставе или замедленной консолидации мы увидим:
- Сохранение линии перелом
- Отсутствие костного мостика, соединяющего фрагменты
- Склерозированные края фрагментов
- При стрессовых переломах линия перелома будет расширена.
Для постановки диагноза в свежих случаях в проведении КТ или МРТ обычно нет необходимости. Они могут быть показаны при замедленной консолидации или ложном суставе.
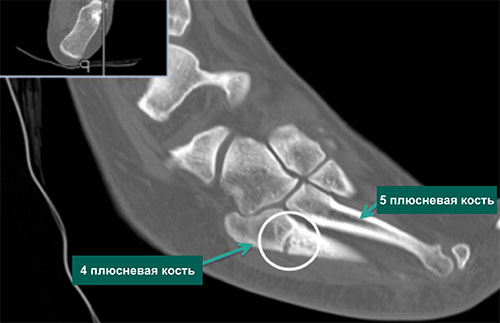
КТ-срез стопы, отражающий признаки частичной консолидации (сращения) основания 5 плюсневой кости (белый круг)
Прогноз зависит от индивидуальных особенностей пациента и характера самого перелома.

Рентгенограмма стопы, отражающая зоны локализации переломов 5 плюсневой кости
Зона 2: отрывной перелом основания 5 плюсневой кости
Большинство этих переломов хорошо срастаются при консервативном лечении. Риск несращения невелик и связан в первую очередь со значительным смещением фрагмента.
Зона 2: перелом Джонса
Как и при большинстве других переломов, переломы Джонса обычно срастаются при условии исключения нагрузки на стопу в течение определенного периода времени. Примерно 66-75% этих переломов срастаются при консервативном лечении.
Однако, как уже обсуждалось, этот участок кости отличается относительно скудным кровоснабжением. Это значит, что переломы этой локализации срастаются медленней (замедленная консолидация) либо могут не срастись вовсе (ложный сустав). Ввиду высокого риска несращения многие пациенты с этими переломами отдают предпочтение хирургической стабилизации.
Зона 3: проксимальный диафизарный перелом
Все вышеописанное справедливо и для этого типа переломов. Кроме того, переломы этого типа возникают на фоне повторяющихся нагрузок, поэтому всегда существует риск, что перелом возникнет вновь. У пациентов, перегружающих при ходьбе наружный край стопы (например, пациентов с полой стопой) риск формирования ложного сустава и повторного перелома возрастает.
Общие факторы риска замедления консолидации или формирования ложного сустава включают:
- Курение
- Слишком ранняя или избыточная нагрузка
- Возраст
- Перенесенное ранее вмешательство
- Прием глюкокортикоидов или других иммунодепрессантов
- Сахарный диабет
- Нарушение кровоснабжение (например, сосудистая недостаточность)
- Зона операции
- Метаболические заболевания костей (например, при заболеваниях щитовидной железы)
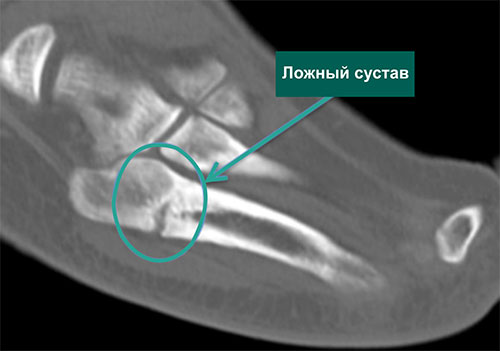
Компьютерная томограмма стопы с признаками ложного сустава основания 5 плюсневой кости
Зона 1: отрывной перелом 5 плюсневой кости
- Дозированная нагрузка в ортопедическом ботинке с жесткой подошвой, иногда иммобилизация стопы полимерной повязкой с возможностью дозированной нагрузки
- Нагрузка по мере переносимости (при необходимости использование двух костылей)
- Через 6-8 недель ношение обычной обуви, но с жесткой подошвой
- Это достаточно неприятное повреждение, поскольку полное его заживление может продолжаться от 6 недель до 6 месяцев
- Иногда на рентгенограммах мы видим признаки замедленной консолидации или формирования ложного сустава, однако жалобы у таких пациентов, к счастью, практически отсутствуют
- Полное исчезновение признаков перелома на рентгенограмме может наступить только по истечении многих месяцев после травмы
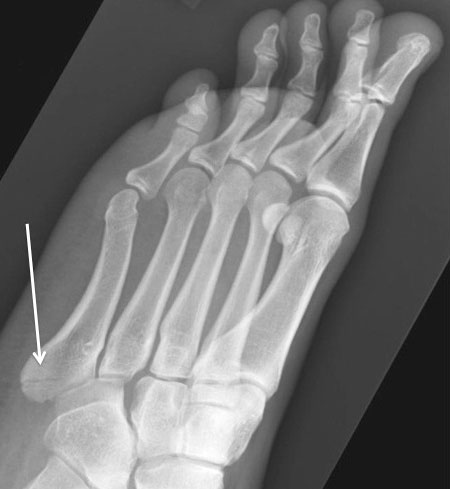
Рентгенограмма перелома основания 5 плюсневой кости с минимальным смещением, который подлежит консервативному лечению
Зона 2: перелом Джонса
- Критерии для выбора консервативного лечения:
- Свежая травма
- Минимальное смещение
- Отсутствие признаков несращения
- Исключение нагрузки в фиксирующей повязке или ортопедическом ботинке в течение 6-8 недель
- Начало нагрузки только после появления рентгенологических признаков консолидации
Зона 3: проксимальный диафизарный перелом
- Критерии для выбора консервативного лечения:
- Минимальное смещение
- Отсутствие признаков несращения
- Исключение нагрузки в фиксирующей повязке или ортопедическом ботинке в течение 6-8 недель
- Начало нагрузки только после появления рентгенологических признаков консолидации
Хирургическое лечение показано пациентам, у которых оказалось неэффективным лечение консервативное, либо тогда, когда хирургическое лечение является предпочтительным в связи с высокой при консервативном лечении частотой осложнений, например, несращения перелома. Аргументом в пользу оперативного лечения также может быть ускорение сроков консолидации перелома и реабилитации пациента, что может быть актуально, например, для тех, кто поскорей хочет вернуться к занятиям спортом.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
Существует несколько вариантов оперативного лечения, каждый из которых выбирается исходя из индивидуальных особенностей пациента и стадии заболевания.
Зона 1: отрывной перелом 5 плюсневой кости
В свежих случаях оперативное лечение при таких переломах показано редко. Ему можно отдать предпочтение, например, при значительном смещении фрагмента.
Оперативное лечение может быть показано при формировании ложного сустава после консервативного лечения
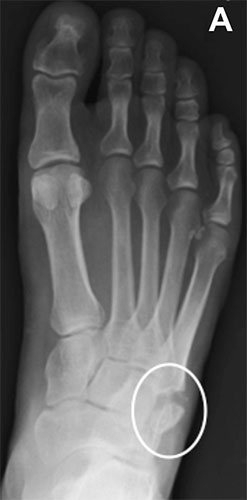
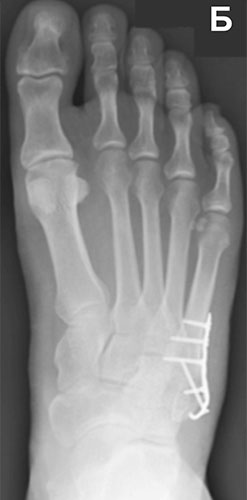
А – ложный сустав основания 5 плюсневой кости со смещением фрагментов. В – рентгенограмма после хирургической стабилизации пластиной и винтами
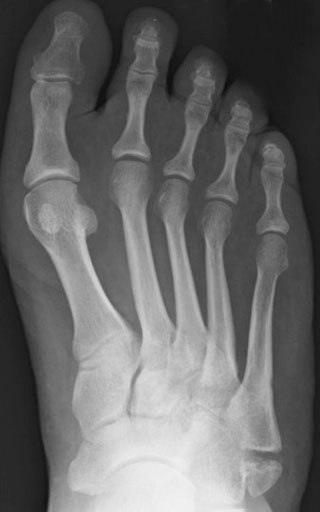
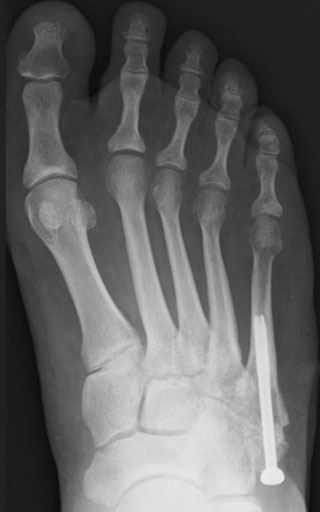
Рентгенограммы стопы пациента с ложным суставом основания 5 плюсневой кости до операции и после хирургической стабилизации винтом с костной пластикой
Зона 2: перелом Джонса
Переломы без смещения и простые двухфрагментарные переломы в свежих случаях можно стабилизировать интрамедуллярно винтом. Обычно это выполняется с использованием малоинвазивной методики.
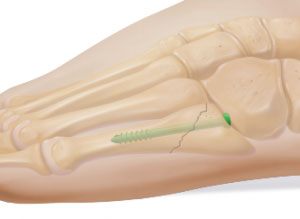
Схема стабилизации перелома 5 плюсневой кости винтом Arthrex
Пациентам с оскольчатыми переломами, несвежими переломами, ложными суставами или наличием смещения фрагментов может быть показано мини-открытая операция. Она позволяет освежить зону перелома, выполнить костную пластику (материал в таком случае забирается из пяточной кости), анатомичную репозицию и фиксацию фрагментов. В подобных случаях обычно используется анатомичная мини-пластинка. Она обеспечивает стабильную фиксацию фрагментов и дает возможность ранней мобилизации стопы.
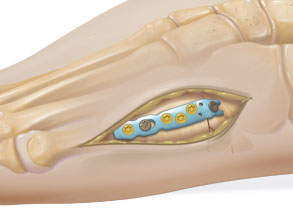
Схема стабилизации перелома основания 5 плюсневой кости анатомичной пластинкой Arthrex
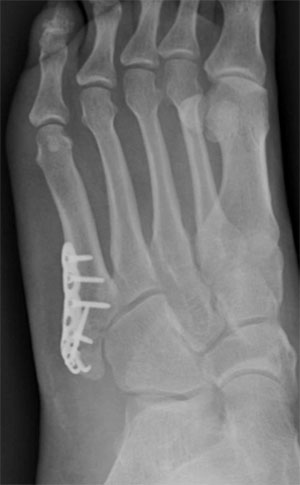
Рентгенограмма после стабилизации перелома основания 5 плюсневой кости пластинкой
Зона 3: проксимальный диафизарный перелом
Методы оперативного лечения аналогичны таковым, применяемым при переломах во 2 зоне. Операция показана при повторных переломах или ложных суставах у пациентов с очень высоким сводом стопы. Здесь, кроме того, может оказаться необходимым изменение биомеханики стопы. Пациенты с такой формой стопы обычно ходят на наружном крае стопы, перегружая его, что может стать причиной стрессового перелома и ложного сустава 5 плюсневой кости.
Изредка таким пациентам показано реконструктивное вмешательство, включающее не только стабилизацию самого перелома (нередко с костной пластикой), но также изменение формы самой стопы за счет остеотомии и изменения анатомии одной или нескольких костей стопы и/или нижней трети голени. Одной из наиболее часто применяемых из таких остеотомий является латерализующая остеотомия пяточной кости. Она заключается в рассечении пяточной кости и смещении ее в сторону наружной части стопы. Это позволяет уменьшить перегрузку наружного (латерального) края стопы при ходьбе.
Целью любого оперативного вмешательства является устранение болевых ощущений и возвращение пациента к полноценной жизни.
Необходимо понимать, что осложнения могут развиваться на фоне исходного патологического состояния как при оперативном, так и консервативном его лечении
Возможные осложнения консервативного лечения включают:
- Усиление болевого синдрома
- Смещение фрагментов
- Стрессовый перелом других костей стопы, связанный с включением компенсаторных механизмов
- Сращение фрагментов в неправильном положении
- Замедленная консолидация
- Болезненный ложный сустав
Эти осложнения консервативного лечения могут возникать при любом типе перелома основания 5 плюсневой кости.
Осложнения могут возникать при любых хирургических вмешательствах. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
Возможные осложнения любого хирургического вмешательства включают:
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- При малоинвазивных вмешательствах иногда бывает необходимо отказаться от малоинвазивной методики и перейти на открытую, в случаях, к примеру, когда хирург понимает, что открытая операция позволит добиться более благоприятного результата
- Повреждение икроножного нерва
- Повреждение других нервов
- Комплексный регионарный болевой синдром
- Болезненность в области послеоперационного рубца
- Проблемы с заживлением раны
- Необходимость в повторных вмешательствах:
- Удаление металлоконструкций
- В связи с формированием ложного сустава
Приведенный выше список осложнений далеко не полный и представлен лишь для ознакомления.
Пожалуйста, ознакомьтесь с информацией, касающейся того, с чем вы можете столкнуться после операции, в соответствующем разделе нашего сайта.
Вы должны понимать, что ниже представлен лишь примерный план реабилитации, в то время, как у каждого пациента процесс выздоровления проходит по-своему. Данная информация призвана помочь вам понять суть своего состояния, возможности лечения и реабилитации. Приведенные нами временные рамки – это лишь минимум, и, принимая решение в пользу оперативного лечения, вы должны иметь ввиду, что в вашем случае процесс заживления и реабилитации может продлиться дольше.
Ранний послеоперационный период
Пожалуйста, не снимайте самостоятельно повязку до следующей встречи с вашим лечащим врачом.
В течение 6-8 недель после операции вы должны передвигаться с использованием двух костылей без нагрузки на оперированную стопу. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени. В течение всего этого периода вам рекомендуется находиться дома.
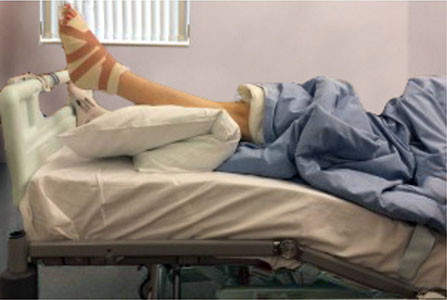
Возвышенное положение стопы и голеностопного сустава
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопы подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка.
На данном этапе, если отек купировался в достаточной мере, стопу рекомендуется держать в горизонтальном положении в течение дня 50-75% времени. Послеоперационную обувь вы должны носить еще 4 недели. Однако это не значит, что вам можно нагружать стопу. Послеоперационный ботинок предназначен для того, чтобы защитить вашу стопу, если вы, к примеру, вдруг споткнетесь. Ненадолго разрешается выходить на улицу, длительность прогулок ограничивается болевыми ощущениями и отеком стопы.
Вождение автомобиля допускается только в случаях, когда у вас оперирована левая стопа, а автомобиль с автоматической трансмиссией. Если оперирована правая стопа, то за руль рекомендуется садиться не раньше, чем через 8-10 недель после операции.
Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него.
Шесть-восемь недель после операции
Перед визитом к врачу вам будет выполнена контрольная рентгенография. С этими снимками вас осмотрит ваш лечащий врач и у вас будет возможность сравнить рентгенограммы до и после операции. Признаки сращения обычно становятся видны не раньше, чем через 6-8 недель после операции.
На данном этапе, если процесс заживления протекает благоприятно, отек и кровоизлияния должны практически полностью исчезнуть, хотя некоторый отек может сохраняться до 3-4 месяцев.
При наличии рентгенологических признаков консолидации вам будет разрешено дозированно, по мере переносимости, нагружать стопу. За время иммобилизации, которая продолжалась 6-8 недель, голеностопный сустав и суставы стопы становятся очень скованными, а мышцы бедра и голени – гипотрофичными. Восстановить движения в голеностопном суставе и стопе вам поможет гидротерапия (упражнения в бассейне), а также общеукрепляющие упражнения на все группы мышц. Бег в бассейне в спасательном жилете является прекрасным методом, позволяющим, не нагружая суставы, восстановить силу мышц и прочность костной ткани.
После того, как вам будет разрешено нагружать оперированную стопу, для восстановления силы мышц можно начать заниматься на велотренажере. На данном этапе вы будете направлены к физиотерапевту, который будет контролировать процесс вашей реабилитации.
Три-шесть месяцев после операции
Если вы удовлетворены результатом, этот ваш последний визит к врачу.
Когда мне можно сесть за руль?
Наши рекомендации по этом поводу представлены выше и здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
Когда я могу вернуться к работе?
На самом деле все зависит от того, кем вы работаете. Если ваша работа связана с длительным стоянием, ходьбой или физическим трудом, то вернуться к такой работе можно только через 12 недель. Если у вас сидячая работа, например, в офисе, то вернуться к ней вы сможете уже через 2 недели, однако возможно это лишь в порядке исключения и мы не советуем этого делать.
Когда я могу вернуться к занятиям спортом?
Это зависит от того, как скоро наступит консолидация перелома. Затем вам потребуется некоторое время для восстановления своей физической формы. Слишком раннее возвращение к активным занятиям спортом, т.е. до того, как фрагменты полностью срастутся, может привести к повторному или новому перелому.
Каким должен быть окончательный результат?
Исчезновение болевого синдрома и коррекция деформации. Возможность заниматься спортом через 6 месяцев после операции. Иногда пациенты чувствуют, что их стопы стали «нормальными» и полностью зажили только через 1 год после операции.

 Лечение стопы и голеностопного сустава в Москве
Лечение стопы и голеностопного сустава в Москве
